Операционные осложнения
К осложнениям на фоне хирургического удаления желчного пузыря можно отнести неправильную перевязку культи пузырного протока, повреждение печеночной артерии или воротной вены. Самым опасным среди них считается повреждение воротной вены, которое может привести к смертельному исходу. Снизить риск этого можно, если тщательно соблюдать правила и технику оперативного вмешательства.
Снизить риск развития осложнений после холецистэктомии можно, если пройти полное обследование перед операцией и точно определить, есть ли противопоказания к проведению операции. Саму процедуру должен проводить квалифицированный хирург, который имеет большой опыт работы в этой области. Избежать поздних осложнений можно с помощью специальной диеты и правильного образа жизни.
Внимание! Информация на сайте представлена специалистами, но носит ознакомительный характер и не может быть использована для самостоятельного лечения. Обязательно проконсультируйтесь врачом!
Все больные острым холециститом должны находиться под наблюдением в хирургических стационарах, поскольку динамика развития воспалительного процесса заранее не может быть предопределена и в случае развития тяжелых осложнений оставление больных па дому может привести к непоправимым последствиям. При наличии перфоративного или гангренозного холецистита с выраженной клиникой перитонита и тяжелой обшей интоксикацией показана экстренная операция тотчас по поступлении больных в стационар. При острых холециститах, не сопровождающихся разлитым перитонитом, сразу же должно быть назначено консервативное лечение, направленное на ликвидацию воспалительного процесса и восстановление оттока желчи (покой, антибиотики, спазмолитики, дезинтоксикационная терапия), и установлено динамическое наблюдение хирургов за больным. Если в течение 48-72 ч после поступления заметного улучшения в состоянии больного не происходит, показано срочное оперативное вмешательство.
При ухудшении клинической картины его следует предпринимать раньше, не дожидаясь указанного срока. Она должна выполняться хирургами, имеющими опыт в желчной хирургии с применением всех современных методов. Необходимо учитывать, что у больных пожилого, особенно старческого возраста деструктивные формы холецистита встречаются чаще, причем заболевание нередко протекает со стертой клинической картиной, без выраженных перитонеальных симптомов.
Активная хирургическая тактика по отношению к больным с неблагоприятным течением заболевания обусловлена возможностью развития тяжелых гнойных осложнений: гнойного холангита. абсцессов печени, подпечепочных и поддиафрагмальных абсцессов. Значительно отягощая состояние больных, они ухудшают результаты хирургического лечения. Тем не менее необходимо помнить, что у недостаточно обследованного и плохо подготовленного больного всякая срочная операция по поводу острого холецистита всегда является опасным вмешательством, поэтому иногда безопаснее отложить ее. При благоприятном течении заболевания после стихания острых явлений холецистита больных необходимо всесторонне обследовать (обязательно выполнение холеграфии). При подтверждении диагноза холецистита н отсутствии противопоказаний (тяжелая сердечно-сосудистая или легочная недостаточность) назначают хирургическое лечение.
Операцию производят спустя 2- 3 нед после приступа, основываясь на том, что к этому сроку воспалительные изменении в пузыре в основном ликвидируются и создаются наиболее благоприятные условия для хирургического вмешательства.
Отказ от операции не может считаться правильным, поскольку повторные обострения заболевания неизбежны, а каждый последующий приступ холецистита, сопровождаясь изменениями печени (гепатит), поджелудочной железы (панкреатит) или развитием других осложнений холецистита, ухудшает отдаленные результаты хирургического лечения.
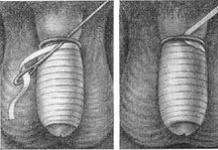
Основным хирургическим вмешательством при острых холециститах является холецистэктомия. Удаление желчного пузыря выполняют от шейки или от его дна. Первый способ предпочтительней, так как позволяет сразу же пережать пузырный проток, что предупреждает попадание мелких конкрементов в гепатикохоледох, а предварительная перевязка a. cystica даст возможность удалить желчный пузырь почти бескровно. Если это не удается (наличие воспалительных инфильтратов, рубцов в области шейки желчного пузыря), то следует переходить к удалению желчного пузыря от дна. В технически сложных случаях предварительно производят пункцию пузыря толстой иглой, соединенной с отсосом, и отсасывают гнойную желчь. Иногда прибегают к вскрытию просвета пузыря, удалению его содержимого и всех конкрементов и затем уже последовательно иссекают резко измененные стенки пузыря по введенному в его полость пальцу.
В тех случаях, когда вынужденно оставляют инфундибулярную часть пузыря , слизистую оболочку выжигают термокаутером или коагулируют (демукоклазия), дренируя или ушивая оставшуюся часть пузыря. При водянке желчного пузыря также показана холецистэктомия в связи с необратимостью происшедших изменений и опасностью инфицировании содержимого с развитием эмпиемы.
Во время холецистэктомии необходимо во всех случаях убедиться в отсутствии изменении внепечеи очных желчных протоков. Для этого недостаточно осмотра и пальпации гепатнкохоледох а. Как минимум должны быть проведены измерение его диаметра (в норме диаметр протока не превышает 8-9 мм), трансиллюминация протоков и рентгеноконтрастное исследование. Измерению давления в протоках (холангноманометрни) в настоящее время не придают самостоятельного значения. Хол ангиография позволяет выявить расширение как вне-, так и внутрипеченочных протоков, наличие препятствий в них, а также сулить о характере поступления контрастного вешества в двенадцатиперстную кишку (стриктура фатерова сосочка). В отдельных случаях для установления характера патологии гепатикохоледоха (камни, опухоль, рубцы) приходится прибегать к его вскрытию (диагностическая холедохотомия) и производить дополнительное исследование с помощью специальных зондов или же холедохо либо фиброхоледохоскопию.
Если во время операции выясняется, что имеются изменения во внепеченочных желчных протоках, то, помимо холецнстэктомии, производят вмешательства и на гепатикохоледохе. При гнойном холангите после вскрытия общего желчного протока его дренируют. Для этой цели используют различные резиновые или синтетические дренажи. В случаях холедохолитиаза производят вскрытие холедоха и супрадуоденалной части н удаление камней с помощью специальных ложечек и щипцов или эластического зонда с раздувной манжеткой. Рану стенки протока ушивают наглухо. При множественных мелких камнях и «замазке», а также при неуверенности в удалении всех конкрементов вмешательство следует заканчивать наружным дренированием протока. Для удаления вколоченных камней фатерова сосочка производит дуоденотомию и рассечение устья сосочка (плпиллотомия), после чего конкремент обычно легко извлекается. Рану двенадцатиперстной кишки ушивают двухрядными швами.
При неустранимом препятствии общего желчного протока в связи с протяженной рубцовой стриктурой его терминального отдела производят постоянное внутреннее дренирование путем наложения холедоходуодено- или холедохоеюноанастомоза.
Острый холецистит нередко осложняется обтурационной желтухой, чаще развивающейся на почве холедохолитиаза или сдавления общего желчного протока головкой поджелудочной железы при сопутствующем панкреатите. Использование в этих случаях холецистэктомии в сочетании с наружным временным дренированием холсдоха быстро приводит к ликвидации желтухи. В более редких случаях выполняют холецистостомию - небольшую но объему, технически простую и не занимающую много времени паллиативную операцию. Обычно к этому вынуждает тяжелое состояние больного (выраженная интоксикация, тяжелые сопутствующие заболевания в стадии декомпенсации) или невозможность выполнения холецистэктомии в связи с далеко зашедшими воспалительными изменениями желчного пузыря и окружающих органов (наличие распространенного инфильтрата).
Наложение наружного свища желчного пузыря может быть предпринято также в связи с неподходящими условиями операции (ночное время, отсутствие необходимого инструментария) или недостаточной квалификации хирурга как технически простое вмешательство, спасающее в подобной ситуации жизнь больного. Холецистостомия обычно не излечивает больного, так как при сохранении желчного пузыря по-прежнему имеются условия для повторного камнеобразования. Кроме того, после нее остается наружный желчный свищ, для ликвидации которого требуется повторная операция.
К сожалению, воспалительные заболевания желчного пузыря - это очень актуальная проблема современной медицины. Под воздействием различных факторов, такое патологическое состояние возникает у пациентов достаточно часто. Острое воспаление ЖП носит название холецистит и характеризуется острой болью при смене положение тела, которая иррадиирует в правый бок. Согласно данным статистики, число пациентов, у которых диагностирован острый холецистит ежегодно стремительно растет, и в основную группу риска попадают, прежде всего, женщины, возраст которых более 50 лет.
Воспаление ЖП опасно, прежде всего, тем, что при этом заболевании нарушается отток желчи, которая:
- не позволяет заменить нормальное желудочное пищеварение на кишечное;
- выполняет функцию нейтрализатора билирубина и некоторых других веществ;
- запускает в работу большинство ферментов;
- влияет на перистальтику тонкого отдела кишечника в качестве стимулятора;
- активизирует выработку специфических веществ, таких как слизь, которая выполняет в кишечнике защитную функцию и т.д.
Также статистика свидетельствует о том, что сегодня около 10-20% взрослого населения страдает, в той или иной мере, от холецистита и других патологий. Тому виной, по мнению ведущих специалистов, малоподвижный или сидячий образ жизни, неправильное питание, которое богато животными жирами, нарушения в работе эндокринной системы в целом и воздействие некоторых других этиологических факторов.
Диагноз острый холецистит: причины и следствия
| sweetmusic_27 Flickr |
В клиническом течении принято выделять хронический холецистит, а также острую форму этой патологии. Острый холецистит может выступать вторичной патологией, которая возникает на фоне ЖКБ. Как самостоятельная форма заболевания встречается редко и имеет характерную клиническую картину.
Причин развития холецистита много, но можно отметить следующие как наиболее значимые:
- нарушение физиологичного пассажа желчи;
- рефлюкс некоторых ферментов;
- обтурация;
- атония и т.д.
Можно резюмировать, что главная этиологическая причина острого холецистита - нарушение оттока желчи из желчного пузыря, что возникает вследствие окклюзии, возникающей при наличии камней в желчевыводящих протоках. Еще одним фактором развития патологического состояния может стать атеросклероз некоторых сосудов, вследствие чего возникает нарушение кровотока и кровоснабжения стенок желчного пузыря. Иногда специалисты констатируют острый холецистит у пациентов, у которых имеет место заброс секрета поджелудочной железы, что приводит к повреждению слизистой оболочки органа. Холецистит инфекционной этиологии чаще развивается на фоне бескаменных нарушений, связанных с тем, что в желчевыводящие пути попадает тот или иной бактериальный агент. Чаще - это кишечная палочка, но стать причиной хронического холецистита может и различная кокковая флора (стрептококки, стафилококки энтерококки и другая условно патогенная флора).
Клиника острого бескаменного холецистита такая же, как и при калькулезном варианте клинического течения, а потому требуется дифференциальная диагностика при помощи визуализирующих методов. Главный симптом при этом - ноющие, не острые боли в области правого подреберья. Болевой синдром может иррадиировать в плечо, ключицу или лопатку, а также в левое подреберье (реже). Боли усиливаются при физической нагрузке, а также могут наблюдаться диспепсические явления, такие как наличие металлического привкуса во рту, тошнота, нарушение стула, при котором запоры могут сменяться диареей и т.д.
Клиника острого холецистита зависит от его видовой принадлежности. Принято выделять:
- Острый катаральный холецистит.
- Острый флегмозный холецистит.
- Острый гангренозный холецистит.
Дифференциальная диагностика проводится на основе данных, полученных в ходе визуализирующих методов (МРТ, УЗИ, КТ), а также на основании результатов клинических лабораторных исследований. При остром холецистите наблюдается лейкоцитоз, увеличение показателя СОЭ, а также гипертермический синдром.
Соответственно, помощь при остром холецистите может быть как консервативной (медикаментозной), так и хирургической, если речь идет о бескаменной деструктивной форме патологии.
Оперативное вмешательство при остром холецистите
Хирургическое вмешательство или активная тактика показаны в следующих случаях:
- упорное течение заболевания;
- наличие спаек;
- деформация органа;
- перихолецистит;
- сочетанное течение при присоединении острого панкреатита или холангита.
Стоить заметить, что операция может иметь как экстренный характер, так и плановый. При наличии катаральной формы может быть выбрана выжидательная тактика. Пациенту назначается медикаментозное лечение, которое часто позволяет купировать острый приступ холецистита. Если консервативная терапия не приносит желаемого результата, то проводят плановую операцию по поводу острого холецистита.
Операция по поводу радикального удаления ЖП носит название холецистэктомия. В современной хирургии есть только два наиболее доступных метода хирургического удаления желчного пузыря:
- Классический открытый метод, подразумевающий стандартную тактику ведения операции с открытым доступом к органу, что становится возможным при выполнении разреза мышечной ткани и передней брюшной стенки. Отличается длительным процессом реабилитации и более тяжелым послеоперационным периодом.
- Лапароскопический метод. Выполняется методом выполнения нескольких небольших разрезов. Использование лапароскопа позволяет при помощи камеры вывести изображение на монитор компьютера, что позволяет хирургу получить полный обзор, без вскрытия брюшной полости. Данный метод признан наиболее щадящим для пациента, не имеет осложнений и уже через несколько часов после вмешательства пациент может быть выписан из стационара домой. Преимуществом также является то, что при таком методе оперативного вмешательства есть возможность удалить даже сильно воспаленный орган или желчный пузырь, в котором слишком много камней.
Холецистит после операции
При проведении операции по поводу острого холецистита пациенту необходимо в послеоперационном периоде соблюдать некоторые правила. Если вмешательство проведено по классической методике, то в послеоперационном периоде не рекомендуется заниматься тяжелым физическим трудом, спортом и поднимать тяжести. Обязательным является посещение вашего лечащего врача по установленному заранее графику. Это нужно для того, чтобы получить актуальные данные клинических лабораторных анализов.
После холецистэктомии в первое время пациенту показана строжайшая диета. Среди запрещенных блюд будут:
- жаренное;
- соленья и блюда с высоким содержанием соли;
- копчености;
- острая пища со специями;
- жирные продукты питания;
- алкоголь;
- молоко и молочнокислые продукты с высокой жирностью;
- тяжелые крупы;
- майонез и другие.
Пациентам рекомендуется употреблять в пищу только вареные блюда, а также блюда, приготовленные на пару. Среди разрешенных блюд - супы на курином бульоне без зажарки и предварительного обжаривания ингредиентов. Можно употреблять картофельное пюре, но без молока и масла, а также паровые котлеты из рыбы и диетических сортов мяса, таких как крольчатина, телятина, курица и другие.
Диетическое питание лежит в основе профилактики послеоперационных осложнений. Строгая диета при остром холецистите соблюдается в первые 2-3 месяца после хирургического вмешательства, а после - возможно употребление в пищу привычных блюд, но с осторожностью и в ограниченных количествах. Через некоторое время происходит привыкание пациента к диетической пище, и она более не кажется ему пресной и невкусной. Напротив, жирные блюда могут вызывать у пациентов отвращение.
В послеоперационном периоде может быть назначена медикаментозная терапия, направленная на быстрое восстановление после операции и профилактику возможных осложнений. Схему такой терапии определит ваш лечащий врач, а пациенту только необходимо своевременно принимать лекарственные препараты.
В целом, реабилитация после операции проходит довольно быстро и пациент может вернуться к более привычному образу жизни, в особенности, если вмешательство проведено лапароскопическим методом. Ограничивать себя пациенту теперь придется всегда, но это не значит, что он будет всю жизнь сидеть на строгой диете.
В целом, медицинский прогноз при холецистэктомии оценивается специалистами как условно благоприятный. Если пациент соблюдает все рекомендации врача, то полное восстановление после оперативного вмешательство наступает уже через несколько месяцев. При классической методике проведения вмешательства послеоперационный период представляется более длительным, так как необходимо время для заживления операционного шва. В остальном процесс реабилитации, как правило, проходит для пациента без каких-либо осложнений.
Хроническое течение подразумевает неоднократные проявления воспалительных изменений в пузыре и его дистрофические изменения, а каждый случай обострения расценивается как острый холецистит. При наличии камней в желчном пузыре к названию заболевания прибавляется калькулезный, при их отсутствии говорят о бескаменном (или некалькулезном) холецистите. Причины образования камней и воспаления в желчном пузыре рассмотрена здесь. По степени выраженности воспаления различают катаральный, флегмонозный, гангренозный, перфоративный холецистит. Острый холецистит может возникнуть изначально на фоне полного благополучия, в т.ч. и при отсутствии камней. Хронический холецистит так же может не иметь симптомов или проявляется диспепсическими явлениями, тяжестью в эпигастрии и правом подреберье, чувством горечи во рту, неустойчивым стулом (т.е. вяло текущий воспалительный процесс) или же иметь периодически повторяющиеся симптомы острого холецистита.
Желчекаменная болезнь представляет собой обобщающее название всей патологии связанной с образованием конкрементов в системе желчевыведения. Сюда относится и калькулез желчного пузыря и холедохолитиаз.
Для острого холецистита характерны следующие основные симптомы: боль от кратковременной приступообразной (колика) до постоянной интенсивной в правом подреберье и в эпигастральной области; тошнота, рвота, лихорадка от невысокой до 39,5 градусов. Иррадиация болей под левую лопатку, в надключичную область слева. При катаральном, поверхностном воспалении только слизистой, других симптомов может не быть. При деструктивных формах воспаления, когда происходят изменения во всей стенке пузыря- флегмонозный, гангренозный, перфоративный возникают симптомы перитонит, местного или распространенного, что значительно ухудшает состояние больного. Другие сопутствующие заболевания и осложнения острого холецистита- холедохолитиаз, холангит, механическая желтуха, панкреатит. В настоящее время неприемлемо обозначение одновременного течения острого холецистита и острого панкреатита в виде диагноза холецистопанкреатит. Диагноз должен звучать следующим образом (пример): “острый флегмонозный холецистит, острый отечный панкреатит ” или “острый гангренозный холецистит, геморрагический панкреонекроз” и т.д.
Тактика оказания помощи и лечения при остром холецистите.
Догоспитальный этап.
Все больные с симптомами острого холецистита вне зависимости от наличия или отсутствия камней подлежат экстренной госпитализации в хирургическое отделение. При наличии возможности, допускается кратковременное обследование в амбулаторных условиях- анализы, УЗИ, ЭГДС. В качестве первой помощи применяют спазмолитические средства, анальгетики до установления окончательного диагноза недопустимы.
Госпитальный этап.
После осмотра производят анализ крови / количество лейкоцитов /, анализ мочи на диастазу, при наличии желтухи- билирубин в крови и желчные пигменты в моче, определяется группа крови и резус фактор, исследуется кровь на ВИЧ, сифилис, гепатиты В и С. Снимают ЭКГ, производят рентгенографию легких и обзорную рентгенографию органов брюшной полости. По показаниям и для лиц старше 50 лет консультация терапевтом, в настоящее время приказом Минздрава установлена необходимость консультации для всех лиц с острой хирургической патологией. По возможности проводится комплекс лабораторных исследований - клинический анализ крови, билирубин, мочевина, АСТ,АЛТ, L –амилаза мочи, ПТИ, МНО, АЧТВ. Производится УЗИ органов брюшной полости, при необходимости МРТ, лапароскопия, РПХГ.
Показаниями к экстренной лапароскопии являются: неясный диагноз при наличии признаков воспаления в брюшной полости (перитонита); необходимость верификации формы и распространенности воспалительного процесса при четкой клинической картине острого холецистита; острый холецистит, осложненный холангитом и механической желтухой при отсутствии возможности выполнить РПХГ с ПСТ.
Консервативное лечение острого холецистита.
При отсутствии признаков разлитого перитонита допускается консервативное лечение острого холецистита в течение 12 часов. Для консервативного лечения проводится спазмолитическая, обезболивающая, антибактериальная терапия, инфузионная детоксикация, коррекция сопутствующей патологии. В случае положительно эффекта- уменьшения болей и лихорадки, положительная динамика при контрольном УЗИ- операцию проводят либо в отсроченном порядке (через 7-10 дней) либо в плановом порядке. При отсутствии положительной динамики от консервативного лечения показана операция.
При поступлении пациента с длительным течением острого холецистита(не первые сутки) и тяжелым состоянием показана кратковременная интенсивная терапия, стабилизация гемодинамики и экстренная операция.
Оперативное лечение острого холецистита.
Экстренная операция показана при остром деструктивном холецистите с явлениями распространенного перитонита. Отсроченная операция показана при нарастающей механической желтухе и холангите при невозможности их эндоскопического разрешения, а также у лиц молодого возраста при отсутствии эффекта консервативной терапии.
При остром холецистите возможно выполнение малоинвазивных вмешательств, лапароскопических манипуляций и открытых операций.
К малоинвазивным относятся чрескожные (транскутанные) пункции и дренирования желчного пузыря. Выполняются под местной анестезией лицам, которым выполнить полноценное вмешательство невозможно. Это пациенты с тяжелой сопутствующей патологией и в тяжелом состоянии (как правило- пожилые). Эвакуация содержимого желчного пузыря при сопутствующем консервативном лечении приводит к стиханию воспаления, но оставляет желчный пузырь и конкременты в брюшной полости. Плановое его удаление возможно через 7-10 дней. Нередко у стариков после наружного дренирования формируется «сморщенный» пузырь и никогда больше их не беспокоит. Методика довольно проста, под контролем УЗИ специальной иглой с проводником пунктируется дно пузыря, игла извлекается, а по оставшемуся проводнику в полость пузыря заводится дренажная трубка с раздуваемым баллоном или «поросячим хвостом» на вводимом конце.
С помощью лапароскопии можно решить ряд задач: провести диагностику, выполнить наружное дренирование, произвести контрастирование желчных протоков, удалить желчный пузырь. Анестезия при лапароскопии предпочтительна общая. При острой хирургической патологии переход от одного способа анестезии к другому недопустим.
Лапароскопическая холецистостомия показана при флегмонозном холецистите /без явлений распространенного перитонита/, при высоком риске оперативного вмешательства, у больных пожилого и старческого возраста при общем тяжелом состоянии; больным любой возрастной группы с тяжелыми сопутствующими заболеваниями; с осложнениями желчно-каменной болезни (холангит, механическая желтуха, печеночная недостаточность). После транскутанного или лапароскопического дренирования необходимо выполнить рентгенологическое исследование с контрастированием желчного пузыря и протоков, повторное исследование проводится через 5-7 дней.
Лапароскопическая холецистэктомия проводится при бессимптомном камненосительстве, хроническом холецистите и в экстренных случаях, проводится под общей анестезией. В настоящее время показания к операции при остром холецистите расширились. В любом случае, при наличии сомнений в дифференцировке структур, при выполнении лапароскопической холецистэктомии лучше перейти к открытой операции, нежели повредить, например, один единственный холедох. В любом случае данный метод имеет ряд неоспоримых преимуществ перед открытой операцией- малая травматизация и кровопотеря, быстрая активизация больного, хороший косметический эффект. Вероятно в погоне за последним в настоящее время разработаны и используются двупортовая и однопортовая операция.
Открытые операции . Классическая холецистэктомия подразумевает достаточный разрез для доступа в брюшную полость по средней линии или в правом подреберье, удаление желчного пузыря от шейки или от дна, выделение пузырного протока и артерии и раздельное их лигирование и пересечение. Холецистэктомию выполняют под эндотрахеальным наркозом. У больных пожилого и старческого возраста с тяжелыми сопутствующими заболеваниями возможно применение перидуральной анестезии. Популярная до активного развития лапароскопической хирургии холецистэктомия из минидоступа отличается от классической операции практически только величиной разреза и применением специальных ранорасширителей, в настоящее время практически не используется.
Операции при другой локализации камней.
При холедохолитиазе или стенозе выходного отдела холедоха необходимо до основной операции произвести эндоскопическую папиллотомию.
Закон «старых» хирургов диктует необходимость интраоперационной рентгенодиагностики конкрементов внепеченочных желчных протоков, за исключением случаев достоверной дооперационной диагностики.
Холедохотомия показана при наличии конкрементов в общем желчном протоке, холангите и стенозе дистального отдела холедоха, и, должна завершаться дренированием холедоха либо через культю пузырного протока при одиночных камнях и полной проходимости большого дуоденального соска, либо Т- образным дренажом по Керу при множественных мелких камнях и проходимости большого дуоденального соска, либо холедоходуоденоанастомозом при широком холедохе и стенозе дистальной его части на значительном протяжении. Дренаж из холедоха удаляют через 10 – 14 дней после контрольного рентгеноконтрастного исследования холедоха.
Завершающие этапы операции.
В настоящее время практически все хирурги сходятся во мнении, что любую операцию на желчном пузыре и желчевыводящих протоках следует заканчивать дренированием подпеченочного пространства. В зависимости от выраженности воспалительного процесса и сложности операции либо тонким, либо толстым трубчатым /предпочтительнее двупросветным/ дренажем, который выводят через прокол брюшной стенки вне операционной раны. Дренаж удаляют через 1 – 5 дней. Самые идеально выполненные операции не исключают риска развития кровотечения или желчного перитонита(например), диагностика которых в послеоперационном периоде представляет определенные трудности. Контрольный дренаж поможет в диагностике осложнений.
Введение тампонов показано только при не остановленном капиллярном кровотечении из ложа желчного пузыря или с целью отграничения перипузырного абсцесса от свободной брюшной полости.
Послеоперационный период.
Течение послеоперационного периода зависит, опять же, от выраженности воспаления, тяжести состояния пациента и наличия сопутствующей патологии, от объема и сложности операции. Общей задачей послеоперационного периода является ранняя активизация пациента и восстановление функций желудочно-кишечного тракта. После малоинвазивных манипуляций, лапароскопических холецистэктомий и удаления желчного пузыря через минидоступ активизация больного возможна через ближайшие 5-8 часов. Объем травматизации при таких вмешательствах небольшой, болевой синдром слабый или не выражен, самочувствие может быть удовлетворительным. Больным разрешают присаживаться, вставать до туалета. Адекватное обезболивание позволяет полностью исключить боль. После классических операций рана болит интенсивнее, повреждение мышц живота обширнее, сохраняется опасность несостоятельности швов на ране. Таким больным торопиться активничать не стоит, возможно, потребуется ношение послеоперационного бандажа для предотвращения формирования послеоперационных грыж, риск образования которых существует и после лапароскопии. Бандаж носится в течение 2х месяцев, надевается он до начала подъема с постели и снимается после принятия горизонтального положения. Следует так же избегать подъема тяжестей, кашля и запоров. Уход за раной хорошо описан здесь, швы снимать после лапароскопии на 5-7 день, после больших разрезов на 10-12 день. Первые три дня назначается диета 0 включающая только жидкости- не жирный бульон, кисель и компот без ягод. Постепенно расширяется до диета №1 добавлением к жидкости твердых составляющих- макароны, картошка, протертое мясо. Молочно кислые продукты и свежие фрукты и овощи следует исключить в течение 4-5 дней. Далее питание расширяется до диета №5, постепенно. Важно изменить режим питания- увеличить кратность приемов пищи (5-6 раз) и уменьшить её объем на прием. Такого режима следует придерживаться в течение 2х месяцев, постепенно уменьшая частоту, увеличивая объем. Через 2 месяца вводят в рацион раздражители- соленые, кислые, подкопченные продукты- совсем понемногу. Придерживаясь такого режима мы добиваемся адаптации пищевого тракта к работе без желчного пузыря. Через 6 месяцев функции пищеварения практически полностью восстанавливаются.