Неблагоприятное влияние выраженного гипотиреоза, который осложняет исходы беременности, твердо установлено и неоспоримо. Более десятилетия, однако, эндокринологи и акушеры спорят о том, должен ли выполняться рутинно скрининг на субклиническое расстройство функции щитовидной железы в течение беременности, либо должен продолжиться, как и сегодня, лишь на основании симптомов или факторов риска. Несколько исследований, основанных на длительном наблюдении, предположили, что дети женщин с асимптоматической дисфункцией щитовидной железы имели повышенный риск нарушения неврологического развития. Другие исследования показывают, что беременные женщины с субклиническими состояниями щитовидной железы, в особенности те, диагностированные с повышенным уровнем тиреотропного гормона, могут иметь повышенный риск таких осложнений беременности, как смерть плода, преждевременные роды или отслойка плаценты. Эти данные побуждают профессиональные сообщества и акушеров и эндокринологов делать рекомендации, касающиеся скрининга тиреоидной дисфункции при беременности, некоторые из которых не в полной мере основаны на достаточных доказательствах. Распространенность клинической дисфункции щитовидной железы оценивалась,как 1-2 на тысячу беременностей, и исторически не рассматривалась достаточно высокой, чтобы оправдать рутинный скрининг. Низкие пороги ТТГ (более 2,5 мЕд/л), предложенные для диагностики гипотиреоза, и женщины с субклинической дисфункцией щитовидной железы обычно включены в оценку функции щитовидной железы в течение беременности, обе из этих групп увеличивают уровни истиной распространенности. Наиболее мощное недавнее доказательство по этому вопросу пришло от контролируемого антенатального исследования скрининга щитовидной железы (Controlled Antenatal Thyroid Screening trial).После того, как почти 22 тысячи беременных женщин подверглись скринингу функции щитовидной железы при изолированно повышенном ТТГ или изолированно низком свободном тироксине, 390 детей от пролеченных женщин с подобным диагнозом были сравнены с 404 детьми таких же женщин, не проходивших лечение во время беременности. Лечение не имело эффекта на средний уровень IQ у детей через 3 года жизни или на количество детей с IQ ниже 85. Авторы этого поворотного исследования заключили, что антенатальный скрининг и лечение матери с субклинической дисфункцией щитовидной железы не приводили к улучшению когнитивной функции у их детей. Продолжающееся интервенционное испытание проводилось в Eunice Kennedy-Shriver National Institute of Child Health и Human Development’s Maternal-Fetal Medicine Units Network, оно будет в дальнейшем кларифицировать этот важнейший вопрос. Тем временем, спорящие авторы заключили после тщательного обзора недавно опубликованной литературы, что рутинный скрининг субклинической тиреоидной дисфункции во время беременности не предписан в настоящее время.
Ключевые слова
субклинический гипотиреоз, скрининг функции щитовидной железы
Thyroid screening in pregnancy
Brian Casey, MD, Margarita de Veciana, MS, MD
American Journal of Obstetrics and Gynecology
October 2014Volume 211, Issue 4, Pages 351–353.e1
Key words:
subclinical hypothyroidism, thyroid screening
Колмакова Мария Сергеевна
Патология щитовидной железы встречается довольно часто, особенно в йододефицитных регионах, к которым относится вся территория Украины. Поэтому вероятность нарушений функционального состояния щитовидной железы у беременных очень высокая, что повышает риски, которые отягощают течение беременности или приводят к тому, что беременность становится невозможной.
В 2017 году Американская тиреоидная ассоциация опубликовала новые рекомендации по ведению беременности, в которых уточняются диагностические и лечебные подходы к женщинам с такой патологией. В этих рекомендациях отмечено, что нормальный диапазон концентрации тиреотропного гормона (ТТГ) отличается от такого для небеременных женщин и зависит от срока беременности. Уровень тиреотропного гормона более 2,5-3,0 мМО/л является критическим и свидетельствует о наличии гипотиреоза, который нуждается в немедленном проведении заместительной терапии препаратами левотироксина (L-тироксина). Также каждая беременная должна включать в свой рацион питания дополнительное потребление препаратов калия йодида в дозе 150-200 мкг/сутки ежедневно на протяжении всего периода беременности и кормления грудью.
Щитовидная железа является одним из наиболее важных органов, который за счет синтеза и дальнейшей секреции гормонов - малоактивного тироксина (Т4) и активного трийодтиронина (Т3), обеспечивает часть жизненно необходимых функций в организме человека. От того, как функционирует щитовидная железа, зависит состояние нервной, сердечно-сосудистой, половой и других систем, а также возможность оплодотворения и рождения потомства. Любая дисфункция щитовидной железы (избыток или недостаток гормонов, манифестация или субклинические нарушения) угрожает самой беременной женщине и ее будущему ребенку. Головной мозг и нервная система плода, а также некоторые другие ткани формируются и дозревают за счет именно тиреоидных гармонов. Своевременное обнаружение подобных нарушений предотвращает возникновение в дальнейшем проблем, которых возможно было избежать.
Тиреоидная система
Тиреоидная система состоит из центральной части, которая расположена в головном мозге (гипофиз и гипоталамус), и периферической - непосредственно щитовидной железы. Гипоталамус регулирует деятельность гипофиза за счет выделения рилизинг-гормонов (тиреостатинов и тиреолиберинов). Центральная часть управляет (стимулирует) периферию (щитовидную железу) за счет синтеза тиреотропного гормона (ТТГ) в гипофизе. Именно тиреотропный гормон является интегральным лабораторным показателем (главным), с помощью которого оценивается функциональное состояние всей тиреоидной системы. Поэтому анализ ТТГ является обязательным (скрининговым) во всех случаях, когда необходимо провести оценку функционального состояния щитовидной железы - при планировании беременности, в начале беременности, при наличии патологии щитовидной железы - на протяжении всего периода беременности и после родов. Также у беременных рекомендуется определять концентрации свободного тироксина (FT 4) и свободного трийодтиронина (FT 3). В периферических тканях малоактивный свободный тироксин преобразуется в активный свободный трийодтиронин за счет ферментов, в которых содержится селен. Их эффект проявляется через взаимодействие с клеточными рецепторами.
Нарушения функционального состояния щитовидной железы
Тиреоиндная система функционирует по принципу обратных связей. В случае нехватки в крови гормонов щитовидной железы гипофиз начинает активно синтезировать тиреотропный гормон - уровень ТТГ повышается при гипотиреозе, а при высоком содержании тиреоидных гормонов в крови уровень тиреотропного гормона снижается (гипертиреоз) (таблица 1).
|
УРОВЕНЬ |
КЛИНИЧЕСКОЕ СОСТОЯНИЕ |
|||
|
ТТГ, мМО/л |
||||
|
Гипертиреоз манифестный (первичный) |
||||
|
Субклинический гипертиреоз |
||||
|
Нормальный лабораторный (референтный) диапазон |
Физиологическая норма (идеальный уровень) для 95% здоровых людей |
|||
|
Минимальная тиреоидная недостаточность, высокий нормальный уровень |
||||
|
Субклинический гипотиреоз |
||||
|
Гипотиреоз манифестный (первичный) |
||||
В случае, если обнаружено повышение только концентрации тиреотропного гормона в крови при нормальных значениях тиреоидных гормонов - это субклинический гипотиреоз, который также требует проведения заместительной гормональной терапии препаратами левотироксина, но в малых дозах (25-50 мкг/сутки 1 раз в день, утром, за 30 минут до еды; длительность приема определяет врач).
Показатель тиреотропного гормона используют не только для диагностики нарушений функции щитовидной железы, но и для контроля эффективности лечения патологических состояний противотиреоидной терапии или в случае назначения гормонозаместительной терапии с помощью препаратов L-тироксина, а также с целью дифференциальной диагностики тех заболеваний, которые сопровождаются задержкой умственного, физического или полового развития, артериальной гипертензией, аритмией, миопатией, гипо- или гипертермией, алопецией, депрессией, аменореей, бесплодием, гиперпролактинемией и др.
В условиях высокого уровня тиреотропного гормона в крови, особенно на протяжении долгого периода времени, происходит пролиферация клеток щитовидной железы, что приводит к гипертрофии тканей (образованию диффузного зоба, увеличения количества коллоида) или локальная гиперплазия (приводит к образованию узлового зоба).
Оценку концентрации сывороточного тиреотропного гормона рекомендуется проводить всем женщинам, которые обращаются за помощью с проблемой бесплодия.
Особенности диагностики гипотиреоза у беременных
Нарушение функции щитовидной железы (гипотиреоз, гипертиреоз) диагностируются нечасто - примерно у 2-5% человек, в 12% случаев обнаруживается среди беременных и женщин, которые не могут забеременеть, а те, кто прибегает к процедуре ЭКО (экстракорпорального оплодотворения) - до 20% случаев.
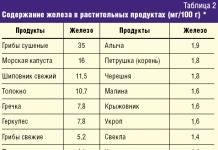
Стоит отметить, что во время беременности в организме женщины увеличивается уровень эстрогенов, что может сопровождаться повышением концентрации тиреотропного гормона примерно у 20% женщин на протяжении первого триместра беременности. В то же самое время у других женщин может наблюдаться снижение уровня тиреотропного гормона, что обусловлено повышением уровня хорионического гонадотропина (который достигает пика к 10-12 недели беременности), что примерно в 2% случаев дает клинику транзиторного гестационного тиреотоксикоза, который характеризуется легкими проявлениями избытка тиреоидных гормонов и неудержимой рвотой на протяжении первого триместра беременности. Контроль уровня тиреотропного гормона у беременных, которые получают заместительную терапию (левотироксин) или имеют какую-либо патологию щитовидной железы, должен осуществляться каждый 1-2 месяца (таблица 2).
Следовательно, показатель уровня тиреотропного гормона у беременных более 2,4-3,0 мМО/л является критическим, что свидетельствует о наличии у беременной гипотиреоза. В этом случае необходимо назначать заместительную гормональную терапию препаратами левотироксина, с дальнейшим контролем уровня ТТГ каждые 4 недели на протяжении всего срока беременности. Поэтому если женщина планирует беременность, она должна пройти соответствующее клиническое обследование.
Связь между гипотиреозом и йодным дефицитом
Наиболее частыми причинами субклинического гипотиреоза у беременных является йодный дефицит, который диагностируется по уровню тиреоглобулина в крови, норма которого составляет 2,0-9,0 нг/мл). Иногда устойчивый гипотиреоз может вызывать аутоиммунный тиреоидит (АИТ) с повышенными уровнями антител к тиреоидной пероксидазе (АТПО) или тиреоглобулину, а также последствия хирургического лечения или в результате радиационного облучения щитовидной железы.
Также следует учитывать имеющийся дефицит йода, который исторически существует на всей территории Украины и Европейском континенте. Беременные и женщины, которые кормят грудью, входят в состав группы повышенного риска. На протяжении всего периода беременности и кормления грудью, а также за 3-6 месяцев до запланированной беременности некоторые специалисты рекомендуют принимать препараты йода (например, калия йодид в дозе 200 мкг/сутки, ежедневно). Потребность в йоде у этих женщин выше, чем не у беременных, и составляет примерно 250 мкг/сутки. Новые рекомендации Американской тиреоидной ассоциации (ATA) (2017), говорят, что безопасный уровень йода для беременных составляет 500 мкг/сутки суммарно на протяжение года.
Гормоны щитовидной железы необходимы в процессе формирования плода: для формирования головного мозга, а также его полноценного функционирования на протяжении всей жизни. Свободный тироксин и свободный трийодтиронин влияют на нейрогенез, миграцию нейронов, дифференциацию клеток-нейронов и глии, синаптогенез и миелинизацию. Дефицит гормонов щитовидной железы, даже на протяжении небольшого периода, может вызвать необратимые повреждения мозга. Существуют особенности влияния гормонов щитовидной железы на головной мозг плода. Активный свободный трийодтиронин не может проникать через гематоэнцефалический барьер, но этот барьер пропускает свободный тироксин. В первом триместре беременности, когда у плода еще не функционирует собственная щитовидная железа, его мозг формируется только за счет материнского свободного тироксина, который, преодолевая гематоэнцефалический барьер, трансформируется в свободный трийодтиронин непосредственно в головном мозге (рисунок 1).

Рисунок 1. Особенности влияния гормонов щитовидной железы матери на головной мозг плода. Материнские гормоны проходят через плаценту, но гематоэнцефалический барьер пропускает только свободный тироксин, активация которого до свободного трийодтиронина происходит непосредственно в мозге плода
Американская тиреоидная ассоциация рекомендует женщинам, которые планируют беременность или уже беременные, ежедневно дополнять свой рацион пероральными добавками, которые содержат 150 мкг йода в виде йодида калия. Прием препаратов йода оптимально начинать за 3 месяца до запланированной беременности. Беременным женщинам рекомендуется регулярно проходить универсальный скрининг свободного тироксина с целью обнаружения понижения его уровня. Всем беременным женщинам должно назначаться пероральное лечение при любых дисфункциях щитовидной железы от начало до момента родов, заранее или текущее использование заместительной терапии препаратами левотироксина или тиреостатиками (метимазол, карбимазол или пропилтиоурацил).
При наличии перечисленных ниже факторов риска рекомендуется проведение регулярной диагностики на содержание тиреотропного гормона:
- Наличие в анамнезе гипо- или гипертиреоза, а также текущих симптомов или признаков нарушения функции щитовидной железы.
- Наличие высокого титра (позитивных) антител к щитовидной железе или есть зоб.
- Наличие в анамнезе облучения головы, шеи или операции на щитовидной железе.
- Возраст старше 30 лет.
- Диагностирован сахарный диабет 1-го типа или какие-либо аутоиммунные заболевания.
- Наличие в анамнезе выкидыша, преждевременных родов, бесплодия.
- Несколько предыдущих беременностей (≥ 2).
- Наличие в семейном анамнезе аутоиммунных заболеваний щитовидной железы или случаев нарушения функций щитовидной железы.
- Ожирение III степени (индекс массы тела (ИМТ) ≥ 40 кг/м2.
- Потребление лекарственных препаратов: амиодарон, литий. Недавнее введение йодсодержащих рентген-контрастных веществ.
- Проживание в местности с известной йодной недостаточностью (от умеренной до тяжелой).
Тактика лечения и мониторинг беременных с гипотиреозом
Во время беременности организм требует достаточное количество гормонов щитовидной железы, чтобы поддерживать нормальный процесс развития плода и собственные потребности. Неконтролированный дефицит тиреоидных гормонов может привести к критическим осложнениям беременности (например, преждевременные роды, преэклампсия, выкидыш, послеродовые кровотечения, анемия, отслоение плаценты, а также смерть плода или самой матери).
Существует несколько причин развития гипотиреоза. Наиболее распространенной причиной субклинического гипотиреоза является йодный дефицит, манифестного гипотиреоза - аутоиммунный тиреоидит, а в некоторых случаях - хирургическое лечение, облучение щитовидной железы, прием лекарственных препаратов (препараты лития, амиодарон). Потребность в тиреоидных гормонах значительно увеличивается во время беременности и увеличивается с каждым триместром, поэтому у женщин с изначально нормальным уровнем этих гормонов при наличии каких-либо заболеваний щитовидной железы может развиться гипотиреоз. После родов потребность организма женщины в гормонах щитовидной железы резко снижается, часто до уровня, который был до беременности.
Большинство женщин, которые во время беременности страдают от гипотиреоза, имеют незначительные симптомы вызванные нарушением функции щитовидной железы или же они совсем отсутствуют.
Цель лечения гипотиреоза заключается в поддержании нормального уровня тиреотропного гормона, что будет свидетельством правильного баланса гормонов щитовидной железы в крови. Напомним, что нормальный уровень тиреотропного гормона (ТТГ) у беременных отличается от нормы у небеременных. Допустимые нормы тиреотропного гормона во время беременности - 0,1-3,0 мМО/л (по стандартам США) или 0,1-3,5 мМО/л (по Европейским рекомендациям) в зависимости от срока беременности (см таблицу 2). Обнаружение повышения уровня тиреотропного гормона более чем 3,0-3,5 мМО/л свидетельствует о снижении функции щитовидной железы у беременных - гипотиреоз, который требует обязательного проведения заместительной гормональной терапии препаратами левотироксина до момента достижения целевой компенсации тиреотропного в пределах 0,5-1,5 мМО/л.
Адекватное лечение и мониторинг гипотиреоза позволяет полностью избежать вероятных осложнений, которые могут быть с ним связаны. Лечение гипотиреоза заключается в проведении заместительной гормональной терапии тиреоидными гормонами по принципам, которые применяются к небеременным. Препараты левотироксина сначала назначают в минимальной дозе 25 мкг/сут в один прием утром за 30-60 минут до завтрака. Постепенно дозу повышают до необходимого уровня, который определяется по уровню тиреотропного гормона (ТТГ должен быть в пределах допустимой норма). Применение препаратов левотироксина в качестве заместительной гормональной терапии является абсолютно безопасным, при условии соблюдения правил расчета дозы препарата. Большинство небеременных больных гипотиреозом нуждаются в подборе дозы тиреоидных гормонов, которая позволит поддерживать концентрацию тиреотропного гормона в пределах идеального значения 0,5-2,5 мМО/л, что будет соответствовать уровню, характерному для 95% здоровых лиц и не станет помехой для зачатия ребенка.
При постановке диагноза гипотиреоз у беременных мониторинг (диагностика) производится в зависимости от клинической задачи не чаще чем 1 раз в 2 недели и не реже 1 раза в 1-2 месяца; оптимально - ежемесячно на протяжении всего периода беременности и первые несколько месяцев после родов.
Прием препаратов левотироксина рекомендуется дополнять препаратами йода (таблетки калия йодида) в дозе 200 мкг/день на протяжении всего периода беременности и до момента прекращения кормления ребенка грудным молоком, в независимости от вида заболевания щитовидной железы.
Если заболевание щитовидной железы имеет хронический характер, препараты левотироксина и йода следует продолжать принимать и после родов (в этом случае длительность приема препаратов необходимо обсуждать с лечащим врачом) (таблица 3).
|
Прием левотироксина может рассматриваться у беременных с субклиническим гипотиреозом учитывая его способность предупреждать развитие заболевания (прогрессирование более значительного гипотиреоза). Минимальный риск несут низкие дозы L-тироксина - 25-50 мкг/день. |
|
|
Левотироксин не используется с целью повышения фертильности у небеременных женщин, у которых наблюдаются позитивные показатели антител (аутоиммунные заболевания) и которые пытаются при этом забеременеть естественным путем. |
|
|
Субклинический гипотиреоз у женщин, которые прибегают к процедуре ЭКО или ИКСИ, необходимо лечить препаратами левотироксина. Цель лечения - достижение концентрации тиреотропного гормона (ТТГ) < 2,5 мМО/л |
|
|
По мере возможности, диагностику функции щитовидной железы следует проводить до или после 1-2 недели после контролированной гиперстимуляции яичников, так как результаты, которые получают во время проведения этой процедуры, тяжело интерпретировать. |
|
|
Женщинам, которые забеременели после управляемой гиперстимуляции яичников, определение уровня тиреотропного гормона необходимо повторить через 2-4 недели после нормализации его показателя. |
|
|
Беременным женщинам с концентрацией тиреотропного гормона более 2,5 мМО/л необходимо определять уровень антител к тиреопероксидазе (АТПО). |
|
|
Изолированная гипотироксинемия не должна регулярно рассматриваться во время беременности |
|
|
При проведении терапии гипотиреоза препаратами левотироксина во время беременности другие тиреоидные препараты (например, трийодтиронин или препараты высушенной щитовидной железы) не используются. |
|
|
Женщинам с манифестным и субклиническим гипотиреозом (без лечения или которые потребляют препараты) или с высоким риском развития гипотиреоза (например, эутиреоидные АТПО-позитивные, после лечения радиоактивным йодом или после гемитиреоидэктомии) необходимо контролировать уровень тиреотропного гормона в сыворотке крови примерно каждые 4 недели до середины беременности и хотя бы один раз примерно на 30 неделе гестации. |
|
|
Больных гипотиреозом женщин репродуктивного возраста, которые получают лечение препаратами левотироксина, необходимо предупреждать о вероятности увеличения потребности в дозе препарата во время беременности. Такие женщины должны ставить в известность врача о подтвержденной или планируемой беременности |
|
|
Женщины с гипотиреозом, которые получают лечение левотироксином и имеют подозрение на возможную беременность или ее подтверждение (например, позитивный тест на беременность в домашних условиях), должны самостоятельно увеличить дозу препарата на 20-30% и срочно сообщить об этом врачу для оперативной диагностики и определения дальнейшей тактики ведения. Одним из способов достижения оптимального увеличения дозы препарата является введение 2 дополнительных доз препарата на текущую неделю |
|
|
После родов доза левотироксина должны быть снижена до той нормы, которая была до момента беременности. Диагностику функции щитовидной железы необходимо проводить через 6 недель после родов. |
|
|
Некоторые женщины, которым левотироксин впервые был назначен во время беременности, могут не нуждаться в его использовании после родов, особенно когда доза препарата менее 50 мкг/день. Решение о прекращении приема левотироксина, по желанию, может быть принято пациентом или врачом. При отмене приема левотироксина, оценка уровня тиреотропного гормона следует проводить через 6 недель |
Изолированная (эутиреоидная) гипотироксинемия у беременных
Изолированная гипотироксинемия (псевдогипотиреоз) характеризуется низкой концентрацией свободного тироксина при нормальном уровне тиреотропного гормона (то есть эутиреозе). Это может быть вызвано двумя причинами: йодным дефицитом или плохим качеством лабораторного анализа (ошибкой). Применение йодированной соли на протяжении длительного времени снижает вероятность заболеваний щитовидной железы и значительно снижает риск гипотироксинемии во время беременности.
По данным некоторых авторов, примерно у 2,5% здоровых женщин концентрация свободного тироксина в крови может быть ниже нормы. У таких женщин может быть высокий индекс осложнений беременности, которые характерны для больных гипотиреозом: возникать непроизвольные аборты, преждевременные роды, различные осложнения во время родов, повышение вероятности перинатальной смертности, врожденные дефекты развития, макросомия плода (масса новорожденного более 4000 г), нарушения нервно-психического развития у потомства (психомоторный дефицит, ассоциированный с гестационным диабетом, неонатальной кровоизлияние в середину желудочков).
У таких женщин необходимо исследовать достаточность обеспечения йодом (ориентируясь на уровень тиреоглобулина в крови), в случае обнаружения йодного дефицита назначать пероральные препараты йода. С клинической точки зрения изолированная гипотироксинемия у беременных и небеременных лиц не требует обязательного проведения заместительной терапии препаратами левотироксина.
Часто выявление низкого уровня свободного тироксина при нормальном уровне тиреотропного гормона свидетельствует о лабораторной или методической ошибке, а также низкое качество диагностических наборов. При обнаружении плохих анализов необходимо повторить исследование свободного тироксина и тиреотропного гормона, лучше это сделать в другой лаборатории. В большинстве случаев повторный анализ не подтверждает первичного результата (таблица 4).
|
Поскольку материнский гипотиреоз может неблагоприятно сказаться на лактации, у таких женщин со снижением продукции грудного молока при отсутствии других установленных причин необходимо исследовать уровень тиреотропного гормона в крови с целью определения дисфункции щитовидной железы. |
|
|
Несмотря на негативное влияние на лактацию, субклинический и манифестный гипотиреоз следует лечить у женщин, кормящих грудным молоком. |
|
|
Влияние материнского гипотиреоза на лактацию досконально не изучен. Следовательно, на сегодняшний день нет конкретных рекомендаций в отношении лечения материнского гипертиреоза на основании улучшения лактации. |
|
|
У кормящих грудным молоком женщин применяются те же самые принципы, которые разработаны для лиц, которые не кормят грудью. Исключение составляют особые решения в отношении лечения, направленных на улучшение лактации. |
|
|
Все кормящие грудным молоком женщины должны принимать примерно 250 мкг йода ежедневно после еды. |
|
|
Кормящие грудным молоком женщины должны дополнять йодом свой ежедневный рацион за счет пероральных добавок (с содержанием йода - 150 мкг). Рекомендуется потреблять йодид калия (который входит в состав многих поливитаминных комплексов), поскольку бурые водоросли и другие формы водорослей не могут надежно обеспечить дневную норму потреблений йода. |
|
|
Как во время беременности, так и при кормлении грудью следует избегать постоянного потребления йода, норма которого превышает 500-1100 мкг/день из-за опасений по поводу возможной стимуляции гипотиреоза у младенца. |
По определению всемирной организации охраны здоровья (ВООЗ), йодирование, вероятно, является наиболее дешевым и эффективным способом предотвращения и профилактики развития йододефицитных заболеваний. Йодный дефицит не можно вылечить раз и навсегда. Программу йодной профилактики нельзя никогда заканчивать, поскольку она проводится на природной территории, на которой всегда существовал дефицит йода в грунте и воде. Действующие сегодня регламентирующие документы подчеркивают, что профилактику дефицита йода у населения следует проводить непрерывно, ежедневно в случае проживания в местности, где существует дефицит микронутриентов.
У беременных и женщин кормящих грудным молоком йодная профилактика осуществляется с первого дня беременности (желательно за долго до планируемой беременности), на протяжении всего периода беременности за счет ежедневного потребления пероральных дозированных форм (таблеток) препаратов йодида калия в дозе 200 мкг после еды в любое время дня.
Заболевания щитовидной железы (ЩЖ) относятся к наиболее часто встречающейся патологии эндокринной системы женщины. Патологические процессы в ЩЖ, особенно сопровождающиеся изменением ее функционального состояния, могут вызывать нарушения в работе репродуктивной системы женщины, включая бесплодие, нарушение вынашивания беременности, а также патологическое воздействие на плод. Кроме этого, сама беременность вызывает изменения в функционировании ЩЖ женщины, и при определенных условиях они приобретают патологическое значение.
Для нормального внутриутробного развития плода на протяжении всей беременности и особенно ранних стадиях эмбриогенеза необходим нормальный уровень тиреоидных гормонов в материнском организме. В то же время, адекватная и своевременная коррекция различных патологических состояний ЩЖ в большинстве случаев дает возможность нормальному функционированию репродуктивной системы женщины и возможности беременности с минимальными рисками развития патологии плода.
Принципы диагностики и лечения заболеваний ЩЖ у беременных женщин, а также планирующих беременность, существенно отличаются от стандартных протоколов ведения этой патологии. При этом показания к прерыванию беременности у женщины с патологией ЩЖ в настоящее время существенно ограничены.
В данном пособии мы суммировали современные клинико-диагностические подходы к подготовке женщины с патологией ЩЖ к беременности, ведению беременности и послеродового периода с целью благоприятного исхода беременности как для плода и новорожденного, так и сохранения здоровья матери.
1. ФИЗИОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ В ФУНКЦИОНИРОВАНИИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Условия функционирования ЩЖ изменяются уже с первых недель беременности, что связано с воздействием на нее определенных факторов. Прежде всего, с наступлением и развитием беременности, в первой её половине повышается продукция хорионического гонадотропина (ХГ) плацентой, особенно выраженная при многоплодной беременности. ХГ, аналогичный по структуре a-субъединице тиреотропного гормона (ТТГ), оказывает ТТГ-подобные эффекты и стимулирует выработку гормонов ЩЖ, что сопровождается определенным повышением их уровня и у 2% даже развитием транзиторного гестационного гипертиреоза. По механизму «обратной связи» происходит подавление ТТГ. Первая половина беременности характеризуется низконормальным уровнем ТТГ, и приблизительно 20% беременных в первом триместре имеют сниженный уровень ТТГ. Наиболее низкие показатели ТТГ регистрируются на 10-12 неделях беременности. Уровень ТТГ начинает выравниваться со второго триместра беременности. Таким образом, гиперстимуляция ЩЖ хорионическим гонадотропином вызывает изменения в работе гипофизарно-тиреоидной системы.
Увеличение продукции эстрогенов во время беременности стимулирует выработку печенью тироксинсвязывающего глобулина (ТСГ). ТСГ связывает дополнительное количество свободных фракций тиреоидных гормонов и за счет транзиторного снижения их уровня вызывает стимуляцию ТТГ для сохранения нормальной функции ЩЖ. При этом уровень общих фракций тиреоидных гормонов стабильно будет оставаться повышенным.
Повышенное использование йода фетоплацентарным комплексом для синтеза гормонов ЩЖ плода и увеличение почечного клиренса йода обуславливают дополнительную стимуляцию ЩЖ беременной. Также сами тиреоидные гормоны беременной, подвергаясь метаболизму в плаценте, могут стать дополнительным источником йода для синтеза гормонов ЩЖ плода, что особенно важно в условиях дефицита йода.
Таким образом, во время беременности ЩЖ женщины подвержена дополнительной стимуляции. Для полноценной физиологической адаптации ЩЖ в этот период необходимо достаточное обеспечение йодом и нормальная функциональная способность ЩЖ. Хотя даже при полностью сохраненной функциональной способности ЩЖ у приблизительно 20% беременных происходит увеличение объема ЩЖ.
Характерная для беременности относительная гестационная гипотироксинемия (свТ4 – 10-16 пмоль/л) регулируется приемом препаратов йода, при необходимости назначаются препараты левотироксина, свободный Т4 необходимо довести до высоконормальных показателей. Уровень свободного Т3 (свТ3) имеет аналогичную тенденцию на протяжении беременности. Однако, даже если пациентка получает индивидуальную йодную профилактику и имеет погранично низкие уровни свободного Т4 (свТ4) при нормальном ТТГ в третьем триместре беременности, назначение левотироксина не показано.
Факторами риска в период беременности являются:
Йодный дефицит;
Сниженные функциональные резервы – аутоиммунный тиреоидит (АИТ) с сохраненной функциональной способностью ЩЖ, носительство антител к тиреоидной пероксидазе (АТ-ТПО).
Последствиями могут быть:
Изолированная гипотироксинемия;
Гипотиреоз (манифестный или субклинический);
Зоб (диффузный или узловой);
Внутриутробный гипотиреоз и/или внутриутробный зоб;
В будущем – более низкий коэффициент интеллекта (IQ), чем у детей, рожденных от женщин с сохраненной тиреоидной функцией.
2. ЙОДНЫЙ ДЕФИЦИТ У ЖЕНЩИН РЕПРОДУКТИВНОГО ВОЗРАСТА И ВО ВРЕМЯ БЕРЕМЕННОСТИ
С первых недель наступления беременности и на всем ее протяжении для обеспечения нормальной работы ЩЖ, находящейся в условиях дополнительной стимуляции, очень важно для полноценного синтеза гормонов ЩЖ поступление в организм адекватного количества субстрата в виде йода. Для нормального развития плода, прежде всего на ранних этапах, необходим достаточный уровень тиреоидных гормонов. При этом потребность в гормонах ЩЖ у беременной женщины для полноценного эмбриогенеза увеличивается на 30-50%. Так как в первые недели-месяцы происходит закладка и развитие основных органов и систем плода, для обеспечения оптимальных для этого условий не должно быть йодного дефицита в организме перед наступлением беременности. Женщина, планирующая беременность, должна потреблять ежедневно 150 мкг йода. Это количество йода достаточно, но прием его необходим в течение 3-6 месяцев перед наступлением планируемой беременности.
В период беременности суточная потребность в йоде составляет не менее 250 мкг (ВОЗ, 2005 год). Источником йода для беременной женщины является йодированная пищевая соль в сочетании с приемом точно дозированных препаратов йода или витаминно-минеральных комплексов с дозировкой йода 250 мкг в сутки. Это особенно важно, так как в период беременности рекомендуется ограничивать в питании прием пищевой соли. Не показаны для профилактики дефицита йода во время беременности йодсодержащие биологически активные добавки.
Йодная профилактика в предгравидарный период и во время беременности не показана женщинам с тиреотоксикозом (болезнь Грейвса-Базедова). Носительство АТ-ТПО с эутиреоидной функцией ЩЖ не является противопоказанием для назначения йодной профилактики, но требует контроля функции ЩЖ во время беременности.
На протяжении периода грудного вскармливания суточная потребность в йоде составляет также 250 мкг.
При дефиците йода во время беременности у женщины может сформироваться зоб (у 10-20%). Предположительно, это одна из причин более высокой распространенности заболеваний ЩЖ у лиц женского пола по сравнению с мужским.
3. ГИПОТИРЕОЗ У ЖЕНЩИН РЕПРОДУКТИВНОГО ВОЗРАСТА И ВО ВРЕМЯ БЕРЕМЕННОСТИ
Гипотиреоз не выявленный и не леченный, особенно манифестный, может быть причиной бесплодия у женщины.
Компенсированный гипотиреоз - манифестный и субклинический, независимо от его причины, не является противопоказанием для планирования беременности. Оптимальный уровень ТТГ для планирования беременности у женщины с гипотиреозом составляет 0,4-2,0 мЕД/л. Заместительная терапия проводится препаратом левотироксина. Среднесуточная доза может составлять 1,0-1,6-1,8 мкг/кг/сут.
При гипотиреозе нет необходимости в профилактическом приеме препаратов йода в предгравидарный период.
При наступлении беременности потребность в гормонах ЩЖ увеличивается, поэтому дозу препарата левотироксина необходимо сразу увеличить на 25-30%. Контроль уровня ТТГ и свТ4 проводят каждые 8 недель. Оптимальным является уровень ТТТ ниже 2,0 мЕД/л и высоконормальные показатели свТ4. Очень важно поддержание адекватных уровней тиреоидных гормонов на протяжении всей беременности и особенно первых недель-месяцев, когда плод проходит основные стадии эмбриогенеза. Тиреоидные гормоны матери обеспечивают внутриутробное развитие плода в течение всей беременности. Исследования показали, что внутриутробное развитие плода с агенезией ЩЖ или врожденным гипотиреозом у женщины с компенсированным гипотиреозом будет полноценным, и после рождения при раннем до 14 дня назначении заместительной терапии левотироксином развитие новорожденного будет также соответствовать возрастным нормам.
Если гипотиреоз впервые выявляется у женщины во время беременности, заместительная доза левотироксином назначается в полной дозировке без титрации из расчета 2,0-2,3 мкг/кг/сут с последующем контролем свТ4 и ТТГ каждые 4-8 недель, причем при высоком начальном уровне ТТГ он может не нормализоваться и к концу беременности. Параллельно необходим мониторинг состояния и развития плода.
Обнаружение в первой половине беременности высоконормального уровня ТТГ может служить показанием для назначения терапии левотироксином. Во время беременности прием препаратов йода обязателен в дозе 250 мкг/сут для обеспечения субстрата для синтеза тиреоидных гормонов ЩЖ плода. Плод активно начинает синтезировать собственные тиреоидные гормоны к 12 неделе беременности. После родов возвращаются к дозе левотироксина, которую получала женщина до беременности, с обязательным контролем уровней ТТГ и свТ4 в динамике. Препараты йода в дозировке 250 мкг/сут показаны женщины на протяжении периода грудного вскармливания.
4. ТИРЕОТОКСИКОЗ У ЖЕНЩИН РЕПРОДУКТИВНОГО ВОЗРАСТА И ВО ВРЕМЯ БЕРЕМЕННОСТИ
Тиреотоксикоз у женщины редко является причиной бесплодия. Наступление беременности у женщины с некомпенсированным тиреотоксикозом возможно. Но такая беременность несет высокие риски осложнений как для организма женщины, так и благополучного исхода беременности и внутриутробного развития плода. Поэтому до момента излечения или наступления стойкой ремиссии женщина должна использовать контрацепцию. Беременность должна быть запланированной.
Желательно радикальное излечение тиреотоксикоза на этапе планирования беременности: тотальная тиреоидэктомия с последующим назначением заместительной терапии левотироксином или курс радиойодтерапии. Стойкая ремиссия после лечения тиреостатическими препаратами бывает приблизительно у 10%. Если проводилась терапия радиоактивным йодом, беременность можно планировать не ранее чем через 12 месяцев. После тотальной тиреоидэктомии беременность ведется как у женщин с гипотиреозом.
Тиреотоксикоз патологический во время беременности бывает редко - у 0,1-0,2% беременных. Основная причина – болезнь Грейвса-Базедова. Также возможными причинами могут быть: узловой и многоузловой токсический зоб и любая патология ЩЖ с тиреотоксикозом; пузырный занос, хориокарцинома, тератома яичника. Во время беременности может развиться так называемый гестационный тиреотоксикоз, который относится к физиологическим состояниям этого периода. Но он требует дифференциальной диагностики с БГБ, особенно в первом триместре беременности.
Характерные признаки гестационного тиреотоксикоза:
Легкие признаки тиреотоксикоза (тахикардия, общая слабость, нервозность и т.д.);
Может сочетаться со рвотой беременных;
Уровень ТТГ чаще не ниже 0,1-0,4 мЕд/л;
Отсутствуют АТрТТГ и признаки аутоиммунной офтальмопатии;
Обычно не требует лечения;
При выраженном повышении уровня свТ4 и снижении ТТГ < 0,1 мЕд/л в сочетании с выраженными симптомами тиреотоксикоза может потребоваться тиреостатическая терапия.
БГБ у беременной характеризуется клиническими признаками тиреотоксикоза (тахикардия, высокое пульсовое давление, потливость, раздражительность), отсутствием прибавки веса по срокам беременности или даже его потерей при сохраненном аппетите, возможно сочетание с аутоиммуннной офтальмопатией. Гормональный анализ характеризуется низким ТТГ и повышенными уровнями свТ3 и свТ4, повышенным титром АТрТТГ. При УЗИ ЩЖ отмечается чаще увеличение ее объема и диффузное снижение эхогенности. Проведение сцинтиграфии ЩЖ во время беременности противопоказано. БГБ во время беременности необходимо дифференцировать не только с транзиторным гестационным тиреотоксикозом, но и с тиреотоксикозом, вызванным другими причинами, в том числе патологическими изменениями в ЩЖ. Развитие БГБ у женщины во время беременности не требует ее прерывния.
Лечение БГБ во время беременности проводится тиреостатическими препаратами. Тиреостатические препараты обладают способностью проникать через плаценту и оказывать воздействие на ЩЖ плода. Препаратом выбора, особенно в первом триместре, следует считать пропилтиоурацил (ПТУ), так как его проникающая способность через плаценту, а в последующем и с материнским молоком, наименьшая. При отсутствии ПТУ или при его непереносимости может назначаться тиамазол. Суточная доза ПТУ не должна превышать 200мг, тиамазола - 20 мг.
Основной целью тиреостатической терапии является поддержание уровня свТ4 на верхней границе нормы или легкого тиреотоксикоза при минимальных дозах тиреостатиков. Уровень ТТГ в данной ситуации значения не имеет. При снижении уровня свТ4 ближе к середине или нижнему диапазону нормы дозу тиреостатиков также снижают до той минимальной, которая будет поддерживать верхний уровень нормативных показателей свТ4. Из-за физиологической иммуносупрессии во время беременности и снижения продукции антитиреоидных антител во 2-м-3-м триместрах возможно более «мягкое» течение тиреотоксикоза и даже полная отмена тиреостатиков, но под контролем свТ4.
Не рекомендуется схема «блокируй и замещай» с одновременным использованием тиреостатика и левотироксина, так как она требует дополнительного увеличения дозы тиреостатика. Радикальное лечение (тиреоидэктомия или радиоактивный йод) при манифестации БГБ во время беременности проводится после окончания беременности. Тиреоидэктомия во время беременности может проводится только в исключительных случаях: тяжелые побочные реакции (лейкопения, аллергия), высокая доза. В этом случае оперативное лечение лучше провести во 2-м триместре беременности. Сразу после удаления ЩЖ назначается заместительная терапия левотироксином в полной дозе из расчета 2,0-2,3 мкг/кг/сут. Назначение радиоактивного йода противопоказано как во время беременности, так и в последующем в течение всего периода грудного вскармливания.
Некомпенсированный тиреотоксикоз у беременной может вызывать пороки развития плода, выкидыши на ранних сроках и преждевременные роды, рождение ребенка с дефицитом массы тела. Возможен неонатальный тиреотоксикоз в течение 2-3 месяцев после рождения (тахикардия, задержка роста, увеличение костного возраста, зоб и т.д.), требующий назначения тиреостатиков.
АТрТТГ свободно проникают через плаценту и могут вызывать стимуляцию ЩЖ плода и внутриутробный тиреотоксикоз. Это возможно даже на фоне излеченного тиреотоксикоза у матери (тиреоидэктомия до или во время беременности, лечение радиоактивным йодом до беременности).
Тиреостатическая терапия у беременной может вызвать гипотиреоз и развитие зоба у плода. Необходимо проведение УЗИ плода с целью выявления признаков нарушения функции ЩЖ (задержка роста, отёчность, зоб, сердечная недостаточность)
В послеродовом периоде обычно наблюдается прогрессирование тиреотоксикоза после гестационной иммуносупрессии.
Грудное вскармливание ребенка безопасно при малых дозах тиреостатиков у матери (до 100 мг ПТУ в сутки).
5. АУТОИММУННЫЙ ТИРЕОИДИТ У ЖЕНЩИН РЕПРОДУКТИВНОГО ВОЗРАСТА И ВО ВРЕМЯ БЕРЕМЕННОСТИ
При АИТ беременность не противопоказана при нормальной функции ЩЖ и при компенсированном гипотиреозе. Уровень ТТГ при планировании беременности должен быть не более 2,0 мЕД/л. У женщин с АИТ при сохраненной функции ЩЖ во время беременности из-за её дополнительной стимуляции может произойти манифестация гипотиреоза. Необходим контроль уровня ТТГ и свТ4 каждые 8 недель. При отклонении гормональных показателей от оптимальных для периода беременности в сторону гипотиреоза назначается заместительная терапия левотироксином. Принципы назначения левотироксина идентичны принципам лечения гипотиреоза.
Изолированное повышение уровня АТ-ТПО без других признаков АИТ также не является противопоказанием к беременности, но несет в себе риск развития гипотиреоза, что требует контроля уровня ТТГ во время беременности в каждом триместре. Кроме этого, повышенный титр АТ-ТПО является фактором риска самопроизвольного прерывания беременности на ранних сроках, что требует более тщательного наблюдения за течением беременности и состоянием плода.
Препараты йода назначаются в предгравидарный период в суточной дозе 150 мкг при сохраненной функции ЩЖ, не назначаются в случае гипотиреоза. Во время беременности и на протяжении периода грудного вскармливания независимо от функционального состояния ЩЖ препараты йода назначаются в дозе 150-250 мкг/сут. Физиологические дозы йодида калия (150-250 мкг/сут) не влекут за собой повышения риска развития послеродового тиреоидита и ухудшения течения АИТ, диагностированного до или во время беременности.
УЗИ щитовидной железы при беременности проводится для того, чтобы выявить различные патологические очаги в этом органе. Во время обследования врач проверяет размеры и состояние паращитовидных желез. Любое отклонение от нормы может негативно сказаться на развитии ребенка.
Ультразвуковое исследование щитовидки проводится на любой неделе беременности, т.к. оно является безопасной процедурой. Благодаря регулярному контролю за размерами и структурой этого органа можно своевременно выявить различные патологии, включая злокачественные опухоли. Любые заболевания щитовидной железы негативно сказываются на здоровье женщины и развитии плода.
Когда делают УЗИ щитовидки беременным женщинам
Исследование органа чаще всего назначают, если у беременной женщины имеются проблемы со щитовидкой. Для контроля нужно регулярно сдавать кровь на гормональный состав. Но иногда этого недостаточно, поэтому врач направляет будущую мать на дополнительное обследование.
УЗИ щитовидки беременным женщинам назначают в следующих случаях:
- резкие перепады настроения;
- снижение веса по невыясненным причинам;
- приступы удушья;
- беспричинная агрессия, повышенная раздражительность;
- сонливость;
- выявление образований или уплотнений органа при пальпации;
- изменение частоты сердечного ритма.

Зачем нужно это исследование
УЗИ щитовидной железы во время беременности позволяет определить размеры органа и обнаружить изменения со стороны паренхимы. Если орган увеличился не более чем на 16% от нормы, то функция его не нарушается. При этом структура паренхимы должна оставаться однородной.
Выявление уплотнений, очагов и прочих образований в паренхиме железы требует проведения дополнительного обследования. Нередко во время вынашивания ребенка возникает проблема гипотиреоза, то есть недостатка гормонов щитовидки. Это приводит к осложнениям беременности и рождению детей с аномалиями развития.
К последствиям гипотиреоза для ребенка относят:
- отставание в развитии;
- низкий уровень интеллекта;
- тяжелую тиреоидную патологию.
Благодаря своевременному выявлению заболевания можно компенсировать активность органа и предотвратить неблагоприятные последствия.
Кроме того, заболевания щитовидки приводят к различным осложнениям. Самыми опасными являются:
- преэклампсия и фетоплацентарная недостаточность;
- артериальная гипертензия;
- сердечная недостаточность;
- самопроизвольный аборт или преждевременные роды;
- отслойка плаценты;
- маточные кровотечения после родов.
Не опасно ли УЗИ для плода
Такое исследование не имеет противопоказаний. УЗИ можно делать и во время беременности, т.к. оно не причинит плоду никакого вреда. Длится обследование щитовидки несколько минут, а зона воздействия находится от ребенка далеко.
Подготовка
Особым образом подготавливаться к обследованию не нужно. Если женщина страдает повышенным рвотным рефлексом, то УЗИ проводят натощак, т.к. надавливание на горло датчиком может спровоцировать рвоту. Рекомендуется приходить в такой одежде, которая не стесняет область шеи. Необходимо снять и цепочку.
Как делается УЗИ щитовидной железы
Женщина ложится спиной на кушетку. Врач наносит на шею в области щитовидной железы специальный гидрогель, необходимый для улучшения проводимости сигнала ультразвука от датчика.

С помощью прибора, которым врач водит по шее, исследуется орган, определяется его контур и размеры, состояние паренхимы. Длится процедура около 15 минут.
Что выявляет УЗИ
УЗИ щитовидки помогает обнаружить практически все болезни этого органа, а также показывает состояние мягких тканей шеи, гортани, расположенных рядом лимфатических узлов. Благодаря обследованию возможно выявить даже незначительные изменения в железе и своевременно начать лечение.
Какие бывают проблемы щитовидной железы и к чему они ведут
Если женщина во время беременности болеет гипертиреозом, т.е. повышенной активностью железы, то у нее могут развиться сердечно-сосудистая недостаточность или возникнуть сложности при родах. Кроме того, у ребенка после рождения нередко диагностируют врожденное заболевание железы.
При гипотиреозе щитовидка замедляет свою активность, что приводит к выработке небольшого количества гормонов. Женщина страдает усталостью, повышенной сонливостью, нервозностью и пр. Опасность этого заболевания при беременности заключается в том, что повышается риск преждевременных родов и рождения ребенка с аномалиями развития.
Могут встречаться и узлы щитовидки. Если они доброкачественные, то никак не способны повлиять на плод. Узлы злокачественной природы требуют срочного лечения, особенно при повышенном уровне гормонов. Такая патология не является основанием для прерывания беременности. Женщине необходимо чаще посещать эндокринолога, чтобы контролировать состояние узловых изменений.
Аденома щитовидной железы представляет собой образование доброкачественного характера, при котором наблюдается повышенный синтез тиреоидных гормонов. Такое заболевание не влияет на протекание беременности.
Следующая патология щитовидки – аутоиммунный тиреоидит. Возникает под воздействием происходящих в организме гормональных нарушений. При этой болезни иммунная система собственные клетки организма воспринимает как чужеродные, что негативно отражается на развитии ребенка.
Репродуктивная система женщины представляет собой тонко организованную систему тесно взаимосвязанных структурных и функциональных элементов. Репродуктивная функция женщины обеспечивается совокупностью механизмов, реализующихся на уровне репродуктивных органов (яичников, влагалища, матки, маточных труб) и находящихся под четким контролем высшего регуляторного центра - гипоталамо-гипофизарной системы. Весь каскад процессов, необходимых для созревания фолликула, овуляции, оплодотворения, функции желтого тела, подготовки эндометрия к имплантации, адгезии и инвазии бластоцисты, а также успешного пролонгирования беременности, зависит от сохранности в организме женщины нейроэндокринных путей регуляции, малейшее нарушение которых способно повлечь за собой расстройство функционирования всего сложного механизма.
Щитовидная железа представляет собой одно из важнейших звеньев нейроэндокринной системы и оказывает значительное влияние на репродуктивную функцию.
Основной функцией щитовидной железы является обеспечение организма тиреоидными гормонами: тироксином и трийодтиронином, неотъемлемым структурным компонентом которых является йод.
Тиреоидные гормоны регулируют процессы развития, созревания, специализации и обновления почти всех тканей и имеют исключительное значение для закладки и развития головного мозга плода, формирования интеллекта ребенка, роста и созревания костного скелета, половой системы, оказывают влияние на половое развитие, менструальную функцию и фертильность.
Заболевания щитовидной железы, являясь одной из самых распространенных эндокринных патологий у женщин репродуктивного возраста, могут оказывать негативное влияние на физиологию репродукции, воздействуя на метаболизм половых гормонов, менструальную функцию, фертильность, течение беременности, развитие плода и новорожденного.Беременность является периодом повышенной стимуляции щитовидной железы женщины, что обусловлено воздействием множества факторов, прямо или косвенно стимулирующих щитовидную железу: гиперпродукция хорионического гормона, повышение продукции эстрогенов и тироксинсвязывающего глобулина; увеличение почечного кровотока и клубочковой фильтрации, приводящее к усилению экскреции йода с мочой; изменение метаболизма тиреоидных гормонов матери в связи с активным функционированием фетоплацентарного комплекса.
Эти изменения направлены на увеличение пула тиреоидных гормонов, поскольку щитовидная железа плода в полной мере начинает функционировать только с 15-16-й недели беременности, а в ранние сроки беременности весь эмбриогенез и, прежде всего, развитие центральной нервной системы плода обеспечивается тиреоидными гормонами матери. В связи с этим потребность в тиреоидных гормонах в I триместре беременности повышается на 30-50%, а потребность в йоде у беременной женщины возрастает в 1,5-2 раза. Гипотироксинемия негативно отражается на развитии плода именно на ранних сроках беременности, причем наиболее уязвимой к дефициту тиреоидных гормонов является центральная нервная система плода.
Особенности диагностики нарушений функции щитовидной железы во время беременности
Для беременных верхний референсный диапазон тиреотропного гормона снижен с 4,0 до 2,5 мЕД/л.
Нормативы тиреотропного гормона по триместрам беременности: I триместр: 0,1-2,5 мЕД/л; II триместр: 0,2-2,5 мЕД/л; III триместр: 0,3-3,0 мЕД/л.
Для I триместра беременности характерен низконормальный уровень тиреотропного гормона, что связано с ТТГ-подобными эффектами хорионического гормона человека.
В первой половине беременности после стимуляции овуляции или ЭКО уровень тиреотропного гормона в норме снижен или подавлен у 20-30% женщин и практически всегда снижен (подавлен) при многоплодной беременности.
Уровни общих фракций Т4 и Т3 в норме всегда повышены в 1,5 раза, что связано с гиперэстрогенией и увеличением продукции тироксинсвязывающего глобулина в печени. Определение общих Т4 и Т3 у беременных не целесообразно.
Уровень свободного Т4 постепенно снижается от I к III триместру беременности и на поздних сроках (>26-30 нед) при использовании стандартных методик определяется как низконормальный или погранично сниженный в норме.
ЙОДОДЕФИЦИТНЫЕ ЗАБОЛЕВАНИЯ
Йододефицитные заболевания - все патологические состояния, развивающиеся в популяции в результате йодного дефицита, которые могут быть предотвращены при нормализации потребления йода. В группы максимального риска развития йододефицитных заболеваний относят женщин в период беременности и грудного вскармливания и детей.
Все механизмы стимуляции щитоводной железы во время беременной носят физиологический характер, обеспечивая адаптацию эндокринной системы женщины к беременности, и при наличии адекватного количествам йода не будут иметь каких-либо неблагоприятных последствий.
Недостаточность поступления йода в организм приводит к развертыванию цепи последовательных приспособительных процессов, направленных на поддержание нормального синтеза и секреции гормонов ЩЖ. Но, если дефицит этих гормонов сохраняется достаточно долго, то происходит срыв механизмов адаптации с последующим развитием йододефицитного заболевания. Спектр йододефицитного заболеванияобширен и, кроме заболеваний ЩЖ, в него входит целый ряд акушерских, гинекологических и неврологических заболеваний, причем наиболее тяжелые йододефицитные состояния ассоциированы с нарушениями репродуктивной функции или развиваются перинатально: врожденные аномалии плода, эндемический кретинизм, неонатальный зоб, гипотиреоз, снижение фертильности. Самым тяжелым последствием дефицита йода в перинатальный период является эндемический (неврологический) кретинизм - крайняя степень задержки умственного и физического развития. Эндемический кретинизм, как правило, характерен для регионов с тяжелым йодным дефицитом. В регионах умеренного йодного дефицита наблюдаются субклинические нарушения интеллектуального развития. Различия в показателях IQ между населением, проживающим в регионах с йодным дефицитом и нормальным потреблением йода, составляет в среднем 13,5% пунктов. профилактика
Для преодоления дефицита йода используют следующие методы профилактики:
- массовая йодная профилактика - профилактика в масштабе популяции, осуществляемая путем добавления йода в наиболее распространенные продукты питания (хлеб, соль);
- групповая йодная профилактика - профилактика в масштабе определенных групп повышенного риска развития йододефицитных заболеваний: дети, подростки, беременные и кормящие женщины. Осуществляется путем регулярного длительного приема препаратов, содержащих физиологические дозы йода;
- индивидуальная йодная профилактика - профилактика у отдельных лиц путем длительного приема препаратов, содержащих физиологические дозы йода.
Поскольку беременность является периодом наибольшего риска формирования йододефицитных состояний, то уже на этапе ее планирования, в течение всей беременности и в послеродовом периоде женщинам показана индивидуальная йодная профилактика с использованием препаратов йодида калия (250 мкг в сутки) или поливитаминно-минеральных комплексов, содержащих йод в эквивалентных дозах.
Важно отметить, что для индивидуальной йодной профилактики у беременных необходимо избегать использования йодсодержащих биологически активных добавок. Единственным противопоказанием для назначения препаратов йода во время беременности является тиреотоксикоз (болезнь Грейвса). Носительство антител к тканям щитоводной железы без нарушения функции щитоводной железы не является противопоказанием для проведения индивидуальной йодной профилактики, хотя и требует динамического контроля функции щитоводной железы на протяжении беременности.
ЭУТИРЕОИДНЫЙ ЗОБ
Эутиреоидный зоб - видимое и/или пальпируемое увеличение щитоводной железы железы без нарушения ее функции. В большинстве случаев эутиреоидного зоба обнаруживается при целенаправленном обследовании.
Эпидемиология
Распространенность узлового зоба среди беременных (узловые образования, превышающие в диаметре 1 см) составляет 4%. Приблизительно у 15% женщин узлы впервые появляются при беременности.
Профилактика
Задачей профилактических мероприятий является достижение оптимального уровня потребления йода населением. Развитие зоба во время беременности, как у матери, так и у плода, напрямую коррелирует со степенью йодного дефицита. Поэтому, проведение йодной профилактики с ранних сроков беременности является самым эффективным методом профилактики зоба и гипотироксинемии, как у матери, так и у плода.
Диагностика
Для диагностики диффузного эутиреоидного зоба достаточно определения уровня тиреотропного гормона и проведения УЗИ щитоводной железы. УЗИ щитоводной железы позволяет определить ее объем, структуру, наличие или отсутствие узловых образований и их размеры. Объем щитоводной железы определяют по формуле, в которой учитываются ширина, длина и толщина каждой доли и коэффициент поправки на эллипсоидность:
Объем щитоводной железы = [(Ш правой доли x Д правой доли х Т правой доли) + (Ш левой доли x Д левой доли x Т левой доли)] x 0,479.
У взрослых женщин зоб диагностируется в том случае, если объем щитоводной железы, по данным УЗИ, превышает 18 мл. При выявлении у беременной узлов щитоводной железы, превышающих в диаметре >1 см для исключения опухоли щитовидной железы показано проведение тонкоигольной аспирационной биопсии, которую осуществляют под ультразвуковым контролем, что позволяет минимизировать время проведения процедуры и снижает вероятность получения неадекватного материала. Наличие зоба у беременной не является противопоказанием для наступления беременности. Исключение составляют случаи зоба больших размеров, сдавливающего соседние органы; узловые образования более 4 см в диаметре; подозрение на малигнизацию. В этих ситуациях целесообразно проведение оперативного лечения перед планируемой беременностью. Основным условием для наступления беременности после хирургического лечения является эутиреоидное состояние.
Клиническая картина
Картина клинических проявлений ЭЗ зависит в основном от степени увеличения щитоводной железы, поскольку нарушение ее функции длительное время не выявляется. Стимуляция щитоводной железы во время беременности в условиях йодного дефицита приводит к увеличению ее объема более чем на 20% от исходного. Следствием этого процесса является формирование зоба у 10 - 20% женщин, проживающих в условиях дефицита йода.
Лечение
Показанием для хирургического лечения зоба во время беременности является обнаружение рака щитоводной железы по данным биопсии, сдавление трахеи и других органов при зобе больших размеров. Оптимальным сроком для проведения операции является 2-й триместр беременности - после завершения процессов плацентации (16-17 нед) до 22 нед беременности. В случае проведения тиреоидэктомии показана заместительная терапия левотироксином сразу же после оперативного лечения в суточной дозе 2,3 мкг/кг массы тела женщины.
При наличии диффузного или узлового зоба щитоводной железы во время беременности основной задачей является поддержание стойкого эутиреоидного состояния. Для этого проводится обязательный контроль уровня тиреотропного гормона и свободного Т4 в каждом триместре беременности. Уменьшения размеров щитоводной железы добиться практически невозможно, поэтому необходимо предотвратить чрезмерный рост зоба или узловых образований. Целесообразным является динамическое УЗИ щитоводной железы на протяжении беременности одного раза в триместр.
Лечение эутиреоидного зоба во время беременности осуществляется с использованием трех вариантов терапии:
- монотерапия препаратами йода;
- монотерапия препаратами левотироксина;
- комбинированная терапия препаратами йода и левотироксина.
Наиболее оптимальным у женщин репродуктивного возраста является монотерапия калия йодидом 200 мкг/сутки, поскольку она также обеспечивает индивидуальную йодную профилактику. На втором месте - комбинированная терапия препаратами йода и левотироксином. Если женщина получала комбинированную терапию еще до беременности, переводить ее на монотерапию препаратами йода нецелесообразно.Если женщина получала монотерапию левотироксином по поводу ЭЗ, во время беременности, с целью индивидуальной йодной профилактики, целесообразно добавление 200 мкг калия йодида.
Для мониторинга терапии, необходимо динамическое определение уровня тиреотропного гормона и свободного Т4 каждые 6-8 нед.
Показаниями для назначения комбинированной терапии левотироксином и йодом у беременной с зобом являются:
- чрезмерный рост зоба у беременной в случае неэффективности назначения монотерапии йодом;
- развитие гипотироксинемии у беременной - уровень тиреотропного гормона выше 2,5 мЕД/л.
- наличие признаков аутоимунного тиреолита (эхографическая картина и/или повышение уровня.
Прогноз
Наличие зоба или узловых образований больших размеров не является противопоказанием для пролонгирования беременности, при отсутствия малигнизации по данным цитологического исследования. В большинстве случаев зоб не требует оперативного лечения. При наличии зоба у беременной женщины могут нарушаться процессы дифференцировки щитоводной железы плода, изменение ее структуры, нарушение функции, в основном происходит замедление развития фетальной щитоводной железы, что обусловлено относительной гипотироксинемией матери. Это может способствовать гипофункции щитоводной железы в постнатальном периоде. Зоб у беременной - фактор риска развития зоба у новорожденного.
СИНДРОМ ГИПОТИРЕОЗА У БЕРЕМЕННЫХ
Гипотиреоз - клинический синдром, обусловленный стойким дефицитом гормонов щитовидной железы в организме.
Эпидемиология
Гипотиреоз - одно из наиболее распространенных эндокринных заболеваний. У женщин гипотиреоз диагностируют в 6 раз чаще, чем у мужчин (6:1).Общая распространенность первичного манифестного гипотиреоза в популяции составляет 0,2-2%, субклинического - приблизительно 7-10% у женщин и 2-3% у мужчин. Распространенность гипотиреоза во время беременности: манифестного - 0,3-0,5%, субклинического - 2-3%.
Классификация
Первичный гипотиреоз
- вследствие разрушения или недостатка функционально активной ткани щитоводной железы (хронический аутоиммунный тиреоидит, операции на щитоводную железу, терапия радиоактивным йодом, при подостром, послеродовом и «молчащем» (безболевом) тиреоидите, при агенезии и дисгенезии щитоводной железы);
- вследствие нарушения синтеза тиреоидных гормонов (врожденные дефекты биосинтеза тиреоидных гормонов; тяжелый дефицит или избыток йода; медикаментозные и токсические воздействия (тиреостатики, препараты лития, калия перхлорат и др.).
Центральный (гипоталамо-гипофизарный, вторичный) гипотиреоз:
- разрушение или недостаток клеток, продуцирующих тиреотропный гормон и/или ТТГ-РГ (опухоли гипоталамо-гипофизарной области; травматические или лучевые повреждения (хирургические операции, протонотерапия)); сосудистые нарушения (ишемические и геморрагические поражения, аневризмы внутренней сонной артерии); инфекционные и инфильтративные процессы (абсцесс, туберкулез, гистиоцитоз); хронический лимфоцитарный гипофизит; врожденные нарушения (гипоплазия гипофиза, септооптическая дисплазия).;
- нарушение синтеза тиреотропного гормона и/или ТТГ-РГ (мутации, затрагивающие синтез рецептора ТТГ-РГ, β-субъединицы тиреотропного гормона, гена Pit-1 (Pituitary-specific transcription factor 1); медикаментозные и токсические воздействия (допамин, глюкокортикоиды, препараты тиреоидных гормонов).
По степени тяжести первичный гипотиреоз подразделяют на:
- субклинический - повышенный уровень тиреотропного гормона при нормальном уровне свободногоТ4, бессимптомное течение или только неспецифические симптомы;
- манифестный - повышенный уровень тиреотропного гормона, при сниженном уровне свободного Т4, характерные для гипотиреоза неспецифические симптомы присутствуют, однако возможно и бессимптомное течение;
- компенсированный;
- декомпенсированный;
- осложненный - развернутая клиническая картина гипотиреоза, имеются тяжелые осложнения - сердечная недостаточность, полисерозиты, вторичная аденома гипофиза, микседематозная кома и т. д.
Этиология и патогенез
Чаще всего первичный гипотиреоз развивается в исходе аутоиммунного тиреоидита, реже - после операций на щитоводную железу и терапии радиоактивным йодом по поводу различных форм зоба. Первичный гипотиреоз в исходе аутоиммунного тиреодита может сочетаться с другими органоспецифическими аутоиммунными эндокринными заболеваниями в рамках аутоиммунного полигландулярного синдрома 2-го типа, наиболее распространенными вариантами которого являются синдром Шмидта (аутоиммунный тиреодит в сочетании с первичным гипокортицизмом) и синдром Карпентера (аутоиммунный тиреодит в сочетании с сахарным диабетом I-го типа). Вторичный и третичный гипотиреоз, развивающиеся вследствие дефицита тиреотропного гормона и тиреотро-пинрилизинг гормона, наблюдают редко (0,005%-1%), их дифференциальная диагностика в клинической практике представляет значительные трудности, в связи с чем их часто объединяют термином «центральный» (гипоталамогипофизарный) гипотиреоз. Центральный гипотиреоз, как правило, встречается при гипопитуитаризме и сочетается с недостаточностью других тропных функций аденогипофиза.
Заболеваемость гипотиреозом составляет от 0,6 до 3,5 на 1000 населения в год и увеличивается с возрастом, достигая в группе женщин старшего возраста около 12%. Распространенность врожденного первичного гипотиреоза - 1:35004000 новорожденных. Обязателен скрининг у всех новорожденных на 3-5-е сутки жизни.
Клиническая картина
Классические клинические проявления манифестного гипотиреоза (слабость, сонливость, «маскообразное» лицо, отечные конечности, периорбитальные отеки, непереносимость холода, уменьшение потоотделения, прибавка веса, понижение температуры тела, замедление речи, охрипший голос, сонливость, заторможенность, замедление речи, снижение тембра голоса, парестезии, снижение памяти, снижение слуха, ломкие волосы, поредение волос на голове, сухость кожи, гиперкератоз кожи локтей, холодная кожа, анемия, дискинезия желчевыводящих путей, брадикардия, диастолическая артериальная гипертензия, запоры, депрессия и т. п.) многообразны, неспецифичны, никогда не встречаются одновременно и не являются патогномоничными для данного заболевания, обладают низкой диагностической чувствительностью. Субклинический гипотиреоз также может проявляться неспецифическими симптомами или протекать бессимптомно. Клинические симптомы как манифестного, так и субклинического гипотиреоза не могут выступать в качестве облигатных маркеров диагностики заболевания, поэтому для диагностики гипотиреоза данные клинической картины имеют второстепенное значение. Современные подходы к диагностике тиреоидной дисфункции не предлагают полностью игнорировать клинический этап диагностики, а основываются на положении, что решающую роль в верификации нарушений функции щитоводной железы играет лабораторная диагностика.
Диагностика
Для установления диагноза гипотиреоза, определения уровня поражения и оценки степени его тяжести исследуют уровни тиреотропного гормона и свободного Т4 в сыворотке крови. Первичный манифестный гипотиреоз характеризуется повышением уровня тиреотропного гормона и снижением уровня свободного Т4 (свТ4).
Субклинический гипотиреоз - изолированное повышение содержания тиреотропного гормона при нормальной концентрации свТ4.Вторичный или третичный (центральный) гипотиреоз характеризуется нормальным или сниженным содержанием тиреотропного гормона (редко - незначительным повышением) и снижением концентрации свТ4.
Определение в сыворотке крови концентрации антител к тиреоглобулину или тиреопероксидазе позволяет установить причину гипотиреоза и прогнозировать переход субклинического гипотиреоза в манифестный (при субклиническом гипотиреозе наличие АТ-ТПО служит предиктором перехода его в манифестный гипотиреоз).
Аутоиммунный тиреоидит - основная причина спонтанного гипотиреоза. Основанием для установления диагноза аутоиммунного тиреоидита считают наличие следующих «больших» клинико-лабораторные признаков: первичный гипотиреоз (манифестный или стойкий субклинический); наличие антител к ткани щитовидной железы и ультразвуковые признаки аутоиммунной патологии (диффузное снижение эхогенности и неоднородность ткани щитовидной железы). При отсутствии хотя бы одного из этих диагностических признаков диагноз аутоиммунного тиреодита носит вероятностный характер. Среди антител к щитовидной железе для диагностики аутоиммунного тиреодита целесообразно исследование одного только уровня АТ-ТПО, так как изолированное носительство АТ-ТГ встречается редко и имеет меньшее диагностическое значение.
Лечение
Компенсированный гипотиреоз не является противопоказанием для планирования женщиной беременности. Рекомендованным методом лечения гипотиреоза во время беременности является назначение таблетированных препаратов левотироксина.
Пациенткам с гипотиреозом, которые уже получают заместительную терапию и планируют беременность, до зачатия необходимо оптимизировать заместительную терапию таким образом, чтобы уровень тиретропного гормона был меньше 2,5 мЕД/л. Низконормальный уровень тиреотропного гормона до зачатия снижает риск его повышения в I триместре беременности. Если вне беременности обычная заместительная доза левотироксина составляет 1,6-1,8 мкг на кг массы тела, то при наступлении беременности повышается потребность в левотироксине и его доза должна быть увеличена на 25-30% сразу при подтверждении беременности по положительному тесту. Степень увеличения дозы левотироксина, которая во время беременности обеспечит поддержание нормального уровня тиреотропного гормона, значительно индивидуально варьирует и зависит от этиологии гипотиреоза, а также от уровня тиреотропного гормона до наступления беременности.Адекватной компенсации гипотиреоза соответствует поддержание уровня тиреотропного гормона у беременной в соответствии с триместр - специфическими референсными диапазонами: в I триместре - 0,1-2,5 мЕД/л; во II триместре - 0,2-2 мЕД/л; в III триместре - 0,3-3 мЕД/л.
У женщин с гипотиреозом, получающих заместительную терапию левотироксином, уровень тиреотропного гормона рекомендуется определять 1 раз в 4 нед в первой половине беременности, поскольку именно в это время чаще всего требуется изменение дозы препарата. В дальнейшем мониторинг адекватности дозы левотироксина осуществляется по уровню тиреотропного гормона и свТ4 не реже чем 1 раз в 30-40 дней в течение беременности.
Препараты левотироксина принимаются ежедневно утром натощак за 30 мин до завтрака. Учитывая, что некоторые лекарства могут значительно снижать биодоступность левотироксина (например, карбонат кальция, препараты железа), прием любых других препаратов следует по возможности перенести на 4 ч после приема левотироксина. При определении содержания свТ4 у беременных, находящихся на заместительной терапии левотироксином, перед забором крови для гормонального анализа не следует принимать препарат, поскольку в этом случае результаты исследования будут завышены. При исследовании только уровня тиреотропного гормона прием левотироксина не отражается на результатах исследования.
При манифестном гипотиреозе, впервые выявленном во время беременности (когда уровень тиреотропного гормона превышает триместр-специфические референсные диапазоны и определяется сниженный уровень свТ4 или когда уровень тиреотропного гормона превышает 10 мЕД/л независимо от уровня свТ4) женщине сразу назначается полная заместительная доза левотироксина (2,3 мкг/кг веса), без ее постепенного увеличения, принятого для лечения гипотиреоза вне беременности.
Несмотря на доказанную связь субклинического гипотиреоза с неблагоприятными исходами как для матери, так и для плода, в связи с отсутствием результатов рандомизированных контролируемых исследований на сегодняшний день недостаточно доказательств для того, чтобы рекомендовать или не рекомендовать всем пациенткам назначение терапии левотироксином при субклиническом гипотиреозе и отсутствии АТ-ТПО. Если женщине с субклиническим гипотиреозом исходно не была назначена заместительная терапия, необходимо динамическое наблюдение с целью выявления прогрессирования гипотиреоза до явного. Для этого проводится динамическая оценка уровня тиреотропного гормона и свТ4 во время беременности каждые 4 недели до 16-20 недель и хотя бы один раз между 26-й и 32-й неделей.
Женщинам с субклиническим гипотиреозом при наличии циркулирующих АТ-ТПО показана заместительная терапия левотироксином. У женщин с эутиреозом, которые не получают левотироксин, при носительстве АТ-ТПО необходим мониторинг ее функции с определением уровня тиреотропного гормона каждые 4 недели в первой половине беременности и хотя бы 1 раз между 26-й и 32-й неделей. У женщин с гипотиреозом, получающих заместительную терапию левотироксином, уровень тиреотропного гормона между 26-й и 32-й неделей беременности необходимо оценить как минимум однократно. После родов доза левотироксина должна быть уменьшена до той, которую пациентка принимала до беременности. Уровень тиреотропного гормона следует дополнительно определить через 6 недель после родов.
Изолированная гестационная гипотироксинемия (сниженный уровень свТ4 при нормальном тиреотропным гормоном) во время беременности лечения не требует. В процессе лечения пациенток с адекватно компенсируемым гипотиреозом нет необходимости проводить какие-либо другие исследования, такие, как динамическое УЗИ плода, антенатальные тесты и/или определение каких-либо показателей в пуповинной крови, если для них нет акушерских показаний.
Профилактика
Своевременное выявление и компенсация гипотиреоза на этапе планирования беременности. Скрининг беременных в группах риска.
Скрининг
Несмотря на то, что на сегодняшний день недостаточно доказательных данных как за, так и против проведения всеобщего скрининга c оценкой уровня тиреотропного гормона в I триместре беременности, определение уровня тиреотропного гормона на ранних сроках беременности необходимо проводить в следующих группах женщин с повышенным риском развития гипотиреоза:
- заболевания щитовидной железы в анамнезе, включая операции на щитовидную железу;
- возраст старше 30 лет;
- симптомы нарушения функции щитовидной железы или наличие зоба;
- носительство АТ-ТПО;
- диабет 1-го типа или другие аутоиммунные заболевания;
- выкидыши или преждевременные роды в анамнезе;
- облучение головы и шеи в анамнезе;
- семейный анамнез нарушения функции щитовидной железы;
- морбидное ожирение (индекс массы тела >40 кг/м2);
- прием амиодарона, лития или недавнее назначение йодсодержащих контрастных средств;
- бесплодие;
- проживание в регионах тяжелого и средней тяжести йодного дефицита.
Прогноз
Как манифестный, так и субклинический гипотиреоз ассоциированы с неблагоприятными исходами беременности как для матери, так и для плода. У беременных с гипотиреозом повышен риск акушерских и неонатальных осложнений - самопроизвольных выкидышей, анемии, гестационной артериальной ги-пертензии, внутриутробной гибели плода, преждевременных родов, отслойки плаценты и послеродовых кровотечений, низкого веса при рождении и респираторного дистресс-синдрома новорожденных, нарушений нейрокогнитивного развития новорожденных, снижения коэффициента интеллектуального развития, задержки речи, моторики и внимания у детей младшего школьного возраста. Гипотиреоз беременной оказывает неблагоприятное влияние на органогенез плода, и прежде всего на развитие его центральной нервной системы. Т. к. в первую половину беременности щитовидной железы плода практически не функционирует, при нормальной функции щитовидной железы беременной развитие нервной системы будет адекватно обеспечено как у нормального плода, так и у плода с аплазией щитовидной железы (с врожденным гипотиреозом). Гипотиреоз беременной более опасен для развития и функционирования головного мозга плода с нормальной закладкой щитовидной железы, чем врожденный гипотиреоз плода, обусловленный аплазией щитовидной железы, при нормальной функции щитовидной железы беременной. Если ребенку с врожденным гипотиреозом, который внутриутробно не испытывал влияния гипотироксинемии в первой половине беременности, сразу после рождения будет назначена заместительная терапия левотироксином, развитие его нервной системы может не отличаться от нормального. Наоборот, при гипотиреозе у матери даже при наличии нормальной закладки щитовидной железы плода последствия гипотироксинемии первой половины беременности на развитие и функционирование головного мозга плода крайне негативны.
СИНДРОМ ТИРЕОТОКСИКОЗА У БЕРЕМЕННЫХ
Тиреотоксикоз - клинический синдром, вызванный стойкой патологической гиперсекрецией гормонов щитовидной железы.
Эпидемиология
Около 80% всех случаев тиреотоксикоза в популяции обусловлены болезнью Грейвса (болезнь Базедова, диффузный токсический зоб). У женщин болезнь Грейвса встречается в 5-10 раз чаще, чем у мужчин. Как правило, заболевание манифестирует в молодом и среднем возрасте. Распространенность тиреотоксикоза во время беременности составляет 1-2 случая на 1000 беременностей.
Классификация
По степени тяжести тиреотоксикоз подразделяется на:
- субклинический - сниженный или подавленный уровень тиреотропного гормона при нормальных уровнях свободного Т3 (свТ3) и свТ4;
- манифестный - снижение уровня тиреотропного гормона в сочетании с повышением уровня свТ4 и/или свТ3;
- осложненный - при наличии осложнений (мерцательная аритмия, сердечная недостаточность, тирогенная относительная надпочечниковая недостаточность, дистрофические изменения паренхиматозных органов, психоз, резкий дефицит массы тела).
Этиология и патогенез
Болезнь Грейвса - системное аутоиммунное заболевание, развивающееся вследствие выработки антител к рецептору тиреотропного гормона, клинически проявляющееся поражением щитовидной железы с развитием синдрома тиреотоксикоза в сочетании с экстратиреоидной патологией (эндокринная офтальмопатия, претибиальная микседема, акропатия). Термин «диффузный токсический зоб» не отражает сути патогенеза заболевания, описывая лишь изменение структуры и функции щитовидной железы. Нередко болезнь Грейвса протекает и без увеличения щитовидной железы или может развиваться на фоне ее предшествовавшего узлового поражения.В основе патогенеза болезни Грейвса лежит выработка стимулирующих аутоантител к рецептору тиреотропного гормона. О наличии наследственной предрасположенности к заболеванию, свидетельствует выявление циркулирующих аутоантител к щитовидной железе у 50% родственников пациентов с болезнью Грейвса, частое обнаружение у больных гаплотипа HLA DR3 (аллели DRB1*03 04 - DQB1*02 - DQA1*05 01), нередкое сочетание с другими аутоиммунными заболеваниями. Сочетание болезни Грейвса с аутоиммунной хронической надпочечниковой недостаточностью (болезнью Аддисона), сахарным диабетом 1-го типа, а также другими аутоиммунными эндокринопатиями обозначается как аутоиммунный по-лигландулярный синдром 2-го типа.
Клиническая картина
При болезни Грейвса более выражены симптомы тиреотоксикоза: одышка, тахикардия, повышение аппетита, эмоциональная лабильность, высокое пульсовое давление, снижение веса или отсутствие его прибавки в динамике беременности. У 50% женщин отмечается эндокринная офтальмопатия, претибиальная микседема, усиление потливости и сухости кожи. Основным маркером болезни Грейвса является выявление аутоиммунного тиреодита к рецептору тиреотропного гормона.
Диагностика
Диагностика болезни Грейвса во время беременности базируется на клинических данных и результатах лабораторно-инструментального исследования.
Дифференциальная диагностика
Необходимо проводить дифференциальную диагностику болезни Грейвса и транзиторного гестационного гипертиреоза - физиологического транзиторного подавления уровня тиреотропного гормона в сочетании с повышением уровня свТ4, отмечающегося в первой половине беременности и связанного со структурной гомологией тиреотропного гормона и хорионического гонадотропина человека.
Отмечается более выраженное повышение концентраций свТ4 и свТ3 и более существенное подавление уровня тиреотропного гормона, причем эти изменения носят стойкий характер. При УЗИ отмечается увеличение объема и диффузная гипоэхогенность щитовидной железы, однако в ряде случаев зоб может не выявляться. Напротив, при транзиторном гестационном гипертиреозе клиническая картина неспецифична и встречаются симптомы, характерные для беременности (общая слабость, тахикардия, тошнота). Эндокринная офтальмопатия отсутствует. Уровень тиреотропного гормона снижен не до нуля, а уровень свТ4 повышен умеренно (за исключением многоплодной беременности). Может выявляться повышенный уровень АТ-ТПО, но аутоиммунный тиреодит к рецептору тиреотропного гормона не определяются. Транзиторный гестационный ги-пертиреоз не требует специфической терапии, при необходимости (неукротимая рвота) возможна госпитализация и симптоматическое лечение (инфузионная терапия). К 16-20 неделе транзиторный гестационный гипертиреоз полностью купируется.
Скрининг
Скрининг в общей популяции экономически не оправдан из-за относительно низкой распространенности заболевания. В то же время определение концентрации тиреотропного гормона в сыворотке крови при скрининге гипотиреоза, имеющей большую распространенность, позволяет выявить пациенток с низким уровнем тиреотропного гормона.
Лечение
Выявление у беременной болени Грейвса не является показанием для прерывания беременности. Тиреостатическая терапия является основным методом лечения болезни Гейвса во время беременности. В настоящее время используются тиреостатические препараты, которые не противопоказаны во время беременности и лактации.
При болезни Грейвса, впервые выявленной во время беременности, всем пациенткам показано консервативное лечение независимо от размеров зоба или каких-либо других факторов. Даже если по данным клинической картины пациентке показано радикальное лечение (оперативное удаление щитовидной железы или терапия радиоактивным йодом), оно переносится на послеродовый период. В качестве единственного показания к оперативному лечению тиреотоксикоза во время беременности (оптимальный срок - вторая половина беременности) в настоящее время рассматривается непереносимость тиреостатиков (выраженная лейкопения, аллергические реакции и т. д.). Если принимается решение об оперативном лечении, сразу же после удаления щитовидной железы (тиреоидэктомия или предельно субтотальная резекция щитовидной железы) левотироксин назначается в дозе 2,3 мкг/кг массы тела.Все тиреостатические препараты проникают через плаценту и могут оказать подавляющее воздействие на щитовидную железу плода. Пропилтиоурацил хуже проникает из материнской циркуляции в кровоток плода, а также из крови матери в молоко. В связи с этим пропилтиоурацил традиционно рассматривался как препарат выбора для лечения тиреотоксикоза у беременных, хотя тиамазол также может использоваться с этой целью на аналогичных принципах и в эквивалентных дозах. В соответствии с последними рекомендациями Американской тиреоидной ассоциации по диагностике и лечению заболеваний щитовидной железы во время беременности и в послеродовом периоде, пропилтиоурацил является предпочтительным препаратом для лечения тиреотоксикоза в I триместре беременности. Если беременность наступила на фоне приема тиамазола, пациентку целесообразно перевести на прием пропилтиоурацила, который в меньшей степени проникает через плаценту. По завершении I триместра ее снова рекомендуется перевести на тиамазол как менее гепатотоксичный препарат.
Стартовые дозы тиреостатических препаратов зависят от тяжести и уровня гипертироксинемии. При тиреотоксикозе средней тяжести стартовая доза пропилтиоурацила не должна превышать 200 мг в день (по 50 мг пропилтиоурацил 4 раза в день); соответственно для тиамазола это 20 мг (на 1-2 приема). После снижения уровня свТ4 до верхней границы нормы доза пропилтиоурацила снижается до поддерживающей (2550 мг/сут). Обычно через 2-6 нед препарат отменяется.
Основной целью лечения тиреостатиками при беременности является достижение уровня свТ4 на верхней границе нормы референсных значений, специфичных для каждого триместра беременности, или несколько выше нормальных значений. Для контроля за проводимой терапии показано ежемесячное исследование уровня свТ4. Нецелесообразно добиваться нормализации уровня тиреотропного гормона и часто его исследовать. Назначение левотироксина (в рамках схемы «блокируй и замещай»), которое приводит к повышению потребности в тиреостатике, во время беременности не показано, поскольку это небезопасно для плода. При чрезмерном снижении уровня свТ4 (низконормальный или ниже нормы) тиреостатик временно отменяется под ежемесячным контролем уровня свТ4, при необходимости может назначаться вновь.
Обычно симптомы тиреотоксикоза при болезни Грейвса на фоне лечения тиреостатиками становятся менее выраженными в I триместре, что позволяет снизить дозу препаратов во II и III триместрах до минимальной поддерживающей, а в 20-30% случаев возможна полная отмена препаратов после 28-30 недель беременности. Однако при сохраняющемся высоком титре атитела к рецептору тиреотропного гормонаа терапию тиреостатиками необходимо продолжать до родов.
Улучшение течения тиреотоксикоза во время беременности можно объяснить прежде всего тем, что беременность сопровождается физиологической иммуносупрессией и снижением продукции антител к рТТГ. Кроме того, значительно повышается связывающая способность транспортных белков, что приводит к снижению уровней свТ4 и свТ3. Кроме того, во время беременности изменяется баланс соотношения блокирующих и стимулирующих АТ-рТТГ.
Иногда послеродовое утяжеление тиреотоксикоза может быть столь выраженным, что приходится блокировать лактацию дофаминомиметиками и назначать тиреостатические препараты в больших дозах, принятых для лечения тиреотоксикоза вне беременности.
Проблемы лечения болезни Грейвса во время беременности в отдельных случаях не ограничиваются ликвидацией тиреотоксикоза у женщины. Поскольку стимулирующие антитела к рецептору пропилтиоурацил проникают через плацентарный барьер, они могут вызывать транзиторный тиреотоксикоз у плода и новорожденного. Транзиторный неонатальный тиреотоксикоз встречается у 1% детей, рожденных женщинами с болезнью Грейвса. Он может развиться не только у детей, матери которых получали тиреостатическую терапию во время беременности, но и у детей, матери которых в прошлом подвергались радикальному лечение болезни Грейвса (тиреоидэктомия, терапия радиоактивным йодом), так как после удаления щитовидной железы антитела могут продолжать вырабатываться на протяжении многих лет. Напротив, если у женщины развилась стойкая ремиссия после медикаментозной терапии болезни Грейвса, транзиторный тиреотоксикоз у плода может не развиться, поскольку ремиссия заболевания свидетельствует о прекращении выработки антител. Таким образом, у женщин, которые на протяжении беременности получают тиреостатическую терапию по поводу болезни Гейвса и у женщин, которые в прошлом подверглись радикальному лечению (тиреоидэктомия, терапия радиоактивным йодом), на поздних сроках беременности (в III триместре) показано исследование уровня антител - рТТГ. Выявление их высокого уровня позволяет отнести новорожденного в группу повышенного риска развития транзиторного неонатального тиреотоксикоза, который, в ряде случаев, требует временного назначения новорожденному тиреостатических препаратов. Если признаки тиреотоксикоза выявляются у плода до родов (увеличение щитовидной железы у плода по данным УЗИ, тахикардия (более 160 уд/мин), задержка роста и повышение двигательной активности), беременной целесообразно назначение большей дозы тиреостатика (200-400 мг пропилтиоурацила или 20 мг тиамазола), при необходимости в сочетании с левотироксином для поддержания у нее эутиреоза. Тем не менее, чаще всего транзиторный неонатальный тиреотоксикоз развивается после родов и может проявляться сердечной недостаточностью, тахикардией, зобом, желтухой, повышенной раздражимостью. У всех новорожденных от женщин с болезнью Грейвса целесообразно проводить определение уровня пропилтиоурацил и Т4 в пуповинной крови.
Профилактика
Своевременное выявление и компенсация тиреотоксикоза на этапе планирования беременности.
Прогноз
Женщины с подозрением на тиреотоксикоз должны подвергаться полному специальному лабораторному обследованию и получить адекватное лечение, особенно на этапе планирования беременности, чтобы минимизировать риск развития как акушерских осложнений (артериальной гипертензии, преэклампсии, преждевременной отслойки плаценты, преждевременных родов, спонтанного аборта, анемии, сердечной недостаточности, тиреотоксического криза), так и осложнений со стороны плода (низкой массы тела, фетального и неонатального тиреотоксикоза, внутриутробной задержки развития плода, пороков развития и антенатальной гибели плода).
ПОСЛЕРОДОВОЙ ТИРЕОИДИТ
Послеродовой тиреоидит - синдром транзиторной или хронической дисфункции щитовидной железы аутоиммунного генеза, развивающийся в течение первого года после родов.
Этиология и патогенез
Как правило, послеродовой тиреодит развивается после родов или после самопроизвольного прерывания беременности на более ранних сроках независимо от уровня обеспеченности йодом и генетической предрасположенности. Послеродовой тиреодит ассоциирован с HLA-DR3 и DR5.
Морфологически послеродовой тиреодит проявляется лимфоцитарной инфильтрацией паренхимы щитовидной железы без образования гигантских клеток, а клинически - сменой фаз транзиторного тиреотоксикоза и гипотиреоза.Как известно, беременность сочетается с супрессией иммунной системы, которая направлена на максимальное увеличение толерантности к чужеродным антигенам. Во время беременности происходит изменение соотношения Т-хелперов (Th), с преобладанием Th-2, которые за счет продукции ИЛ-4, ИЛ-5 и ИЛ-10 способствуют иммунной супрессии и толерантности, и уменьшением количества Th-1, обладающих цитотоксическим и цитолитическим эффектом при активации интерфероном γ и интерлейкином-2 (ИЛ-2). Такое изменение соотношения Th-1/Th-2 происходит за счет эффектов материнских гормонов, которые подавляют образование воспалительных цитокинов. Этому способствуют катехоламины и глюкокортикоиды, эстрогены и прогестерон, витамин D3, уровень которых повышается на протяжении беременности.
Щитовидная железа обладает уникальной способностью накапливать большое количество готовых тиреоидных гормонов, которых было бы достаточно для обеспечения организма на протяжении 2-3 мес. Тиреоидные гормоны и йодированные тиронины преимущественно накапливаются в коллоиде, содержащемся в полости фолликулов щитовидной железы.
Послеродовой тиреодит является классическим вариантом деструктивного тиреоидита, при котором происходит массированное разрушение фолликулов щитовидной железы, в результате чего избыток тиреоидных гормонов попадает в кровеносное русло, что приводит к характерной симптоматике и лабораторной картине тиреотоксикоза. Деструкция фолликулов щитовидной железы при послеродовом тиреодите обусловлена транзиторной аутоиммунной агрессией, в патогенезе которой основная роль принадлежит иммунной реактивации, или феномену «рикошета» - резком увеличении активности иммунной системы после ее долгого физиологического подавления во время периода гестации, что у предрасположенных к послеродовому тиреодиту может спровоцировать развитие многих аутоиммунных заболеваний.
Классический вариант послеродового тиреодита характеризуется развитием фазы транзиторного тиреотоксикоза, которая обычно сменяется фазой транзиторного гипотиреоза с последующим восстановлением эутиреоза.
Тиреотоксическая фаза послеродового тиреодита характеризуется развитием транзиторного тиреотоксикоза приблизительно через 8-14 нед после родов, продолжается 1-2 мес и обусловлена высвобождением в кровь готовых тиреоидных гормонов, запасенных в щитовидной железе, то есть развивается деструктивный тиреотоксикоз. Затем приблизительно на 19-й неделе после родов развивается гипотиреоидная фаза, которая продолжается 4-6 мес, сопровождается клинической симптоматикой гипотиреоза, что требует назначения заместительной терапии левотироксином. Через 6-8 мес функция щитовидной железы восстанавливается. Очень редко гипотиреоз предшествует тиреотоксикозу. У части женщин эти две фазы развиваются независимо друг от друга: одна только тиреотоксическая фаза (19-20% женщин) или одна только гипотиреоид-ная фаза (45-50% случаев). Приблизительно у 30% женщин носительниц АТ-ТПО, у которых развился послеродовой тиреодит, гипотиреоидная фаза переходит в стойкий гипотиреоз, и требует постоянной терапии левотироксином.
Клиническая картина
В большинстве случаев выявляют субклинический тиреотоксикоз (изолированное снижение уровня тиреотропного гормона при нормальном уровне тиреоидных гормонов), и только у 20-30% женщин с послеродовым тиреодитом встречаются клинические проявления тиреотоксикоза (усталость, тремор, похудение, тахикардия, нервозность, тревожность и раздражительность). Гипотиреоидная фаза возникает позже и имеет большее количество симптомов (депрессия, раздражительность, сухость кожи, астения, повышенная утомляемость, головная боль, снижение способности к концентрации внимания, склонность к запорам, мышечные и суставные боли). Данная фаза совпадает с наибольшим повышением уровня АТ-ТПО. Продолжительность фазы гипотиреоза вариабельна. Очень часто функциональные изменения щитовидной железы сопровождаются клиническими проявлениями, тогда как частота бессимптомно протекающей гипотиреоидной фазы составляет 33%. Мягкий и прогностически благоприятный характер нарушения функции щитовидной железы обусловливает определенную сложность выявления каких-либо специфических симптомов среди многочисленных стресс-симптомов, возникающих на фоне изменения условий жизни после родов.
Диагностика
Определение уровня АТ-рТТГ позволит диагностировать болезнь Грейвса. Самым простым и точным методом диагностики является сцинтиграфия щитовидной железы, которая обнаружит диффузное усиление накопления радиофармпрепарата при болезни Грейвса и снижение или полное отсутствие его накопления при послеродовом тиреодите. УЗИ щитовидной железы в проведении этой дифференциальной диагностики поможет мало - в обоих случаях будут определяться неспецифические признаки аутоиммунной патологии щитовидной железы. Тем не менее, для послеродового тиреодита не характерны значительное увеличение объема щитовидной железы и эндокринная офтальмопатия
Дифференциальная диагностика
Иногда достаточно трудно провести дифференциальную диагностику послеродового тиреодита и болезни Гейвса, так как болезнь Грейвса может впервые выявляться в послеродовом периоде. Часто поспешно устанавливается диагноз болезни Грейвса или стойкого гипотиреоза в ситуации, когда речь идет об одной из транзиторных фаз послеродового тиреодита. Если женщина уже не кормит грудью, сцинтиграфия щитовидной железы позволит быстро провести дифференциальную диагностику и определить дальнейшую тактику. Если у кормящей женщины выявлен тяжелый тиреотоксикоз, ей следует прекратить грудное вскармливание и провести сцинтиграфию щитовидной железы, поскольку потребуется назначение больших доз тиреостатиков. При легком или субклиническом тиреотоксикозе нет необходимости прекращать грудное вскармливание, а дифференциальную диагностику позволит провести динамическое наблюдение: при болезни Грейвса тиреотоксикоз будет стойким и прогрессирующим, а при послеродовом тиреодите произойдет постепенная спонтанная нормализация уровня тиреотропного гормона и тиреоидных гормонов. Дифференциальная диагностика различных фаз послеродового тиреодита и стойких вариантов нарушения функции щитовидной железы имеет очень большое значение, так как в первом случае нарушения носят транзиторный характер и прогностически благоприятны, а во втором - гипотиреоз требует пожизненной терапии левотироксином.
Лечение
Учитывая деструктивный характер тиреотоксикоза при послеродовом тиреодите, тиреостатические препараты в тиреотоксическую фазу не назначаются. При значительной выраженности симптомов тиреотоксикоза показано назначение β-адреноблокаторов. Симптомы гипотиреоидной фазы послеродового тиреодита еще менее специфичны, поскольку в чаще всего развивается субклинической гипотиреоз у женщин с АТ-ТПО, но иногда отмечается существенное повышение уровня тиреотропного гормона (>40-50 мЕД/л). Пациентке назначается заместительная терапия левотироксином в дозе, необходимой для поддержания нормального уровня тиреотропного гормона. Через 9-12 месяцев терапия отменяется: при стойком гипотиреозе произойдет повышение уровня тиреотропного гормона, при транзиторном сохранится эутиреоз.
РАК ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Рак щитовидной железы - наиболее часто диагностируемая злокачественная опухоль эндокринных желез, представленная многочисленными подтипами.
Эпидемиология
Рак щитовидной железы составляет 0,5-1,5% от всех злокачественных новообразований. Женщины болеют раком щитовидной железы в 3-4 раза чаще мужчин.
Классификация
Выделяют следующие формы рака щитовидной железы: папиллярный (около 80%), фолликулярный (около 14%), медуллярный (около 5-6%), недифференцированный и апластический (около 3,5-4%). Проблема рака щитовидной железы и беременности крайне актуальна, так как большинство больных - женщины репродуктивного возраста.
Вопрос о возможности наступления и сохранения беременности у женщин после оперативного лечения по поводу рака щитовидной железы должен решаться индивидуально. Современная поэтапная тактика ведения пациентов с раком щитовидной железы предполагает тиреоидэктомию с последующей терапией радиоактивным йодом. Объем оперативного лечения включает в себя удаление шейной клетчатки и лимфатических узлов. Условия, при которых может быть разрешена беременность у женщин, прошедших полный курс лечения (радикальное хирургическое, радиотерапия) по поводу рака щитовидной железы.
Высокодифференцированный рак щитовидной железы (прежде всего - папиллярный рак), при длительности послеоперационного периода более года, при отсутствии рецидивов заболевания.
У больных, перенесших процедуры облучения йодом-131 в дозах до 250 мКи, при этом интервал между радиолечением и наступлением беременности должен составлять не менее года при условии ремиссии заболевания.
Отсутствие отрицательной динамики заболевания на основании периодического определения уровня тиреоглобулина.
Эутиреоидное состояние, полная компенсация послеоперационного гипотиреоза.
Тактика ведения беременности не отличается от общепринятой, однако необходимо помнить о более высокой частоте акушерских осложнений в течение беременности и родов у этой категории женщин.
Динамическое исследование уровня тиреоглобулина (как это принято у больных, прошедших полный курс лечения, в особенности после субтотальной резекции щитовидной железы) во время беременности не проводится, так как этот показатель мало информативен вследствие физиологического увеличения его содержания во время беременности.
Процесс гестации не влияет на эволюцию карциномы. Риск развития рецидива рака повышается, если первая беременность закончилась выкидышем, или при наличии в анамнезе более четырех беременностей. В случае выявления малигни-зации узлов в первом или начале второго триместра, беременность можно не прерывать, но во II триместре целесообразно проведение оперативного лечения. В ситуации, когда у женщины обнаружен папиллярный рак или фолликулярная неоплазия и при этом отсутствуют данные за прогрессирование процесса, возможна отсрочка хирургического лечения до послеродового периода, так как большинство высокодифференцированных раков щитовидной железы характеризуются весьма медленным ростом и такая тактика скорее всего не изменит прогноз. При подозрении на малигнизацию в 3-ем триместре также целесообразно отложить лечение до послеродового периода за исключением случаев быстрорастущих узлов. Необходимо помнить о том, что лечение радиоактивным йодом противопоказано при кормлении грудью. Лактацию также следует прекратить за 1-2 мес до планируемого радиолечения йодом из-за возможности накопления радиофармпрепарата в ткани молочных желез.Существуют определенные показания для назначения препаратов левотирок-сина в дозах, обеспечивающих некоторое подавление уровня тиреотропного гормона. Концентрации свT4 при этом должна быть на верхней границе нормы для беременных. Такая терапия показана женщинам, получавшим до беременности лечение по поводу высокодифференцированного рака щитовидной железы, в том случае, если во время беременности получен материал, подозрительный на рак щитовидной железы и/или при отсрочке операции по поводу рака до послеродового периода.
Прогноз
Беременность противопоказана женщинам, получавшим лечение по поводу недифференцированной карциномы и медуллярного рака щитовидной железы.
Большинство пациенток после проведения радикальной тиреоидэктомии получает препараты левотироксина в суточной дозе 2,5 мкг на кг веса, которая обязательно должна быть сохранена при наступлении беременности. У беременных, находящихся на заместительной гормональной терапии после оперативного лечения, вопрос об адекватности дозы решается по уровню тиреотропного гормона и свT4 в крови. Наблюдение осуществляется по принципам ведения беременности с гипотиреозом.
ПЛАНИРОВАНИЕ БЕРЕМЕННОСТИ У ЖЕНЩИН С ЗАБОЛЕВАНИЯМИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Решение о планировании беременности у женщин с патологией щитовидной железы должно приниматься совместно эндокринологом и акушером-гинекологом. Беременность можно планировать у женщин:
- с компенсированным первичным гипотиреозом, развившемся в исходе аутоиммунного тиреодита или хирургического лечения неопухолевых заболеваний щитовидной железы;
- с различными формами эутиреоидного коллоидного в разной степени пролиферирующего зоба (узловой, многоузловой, смешанный), когда отсутствуют прямые показания для оперативного лечения (компрессионный синдром);
- у женщин с носительством антител к щитовидной железе при отсутствии нарушения ее функции;
- у женщин, получавших этапное лечение по поводу высокодифференцированного рака щитовидной железы (тиреоидэктомия с последующей терапией радиоактивным йодом), не ранее, чем через 1 год при отсутствии отрицательной динамики по данным периодического определения уровня тиреоглобулина.
У женщин с болезнью Грейвса беременность можно планировать:
- минимум через 6 мес стойкого эутиреоидного состояния по окончании тиреостатической терапии, проведенной в течение 12-18 мес;
- через 6-12 мес после лечения радиоактивным йодом при условии поддержанияэутиреоза;
- сразу после оперативного лечения на фоне полной заместительной терапии препаратами левотироксина;
- у женщин позднего репродуктивного возраста с бесплодием оптимальный метод терапии болезни Грейвса - оперативное лечение (тиреоидэктомия), так как сразу после операции назначается полная заместительная терапия препаратами левотироксина и при условии эутиреоза в ближайшее время можно планировать проведение программ.