Гипотиреоз - состояние, возникающее при недостатке тиреоидных гормонов в организме. Также как и гипертиреоз, гипотиреоз может быть первичным, вторичным и третичным. Первичный гипотиреоз встречается при тиреоидите Хашимото, дефектах синтеза тиреоидных гормонов, ти-реоидэктомии, лечении радиоактивным йодом, недостаточном поступлении йода в организм и других патологических процессах в железе, Вто-ричный и третичный гипотиреоз являются следствием выпадения регуляторных влияний (поражения гипофиза, дефицит тиролиберина). Наиболее выраженную форму гипотиреоза у взрослых называют микседемой. Синдром, который развивается у детей в связи с полной недостаточностью щитовидной железы, называют кретинизмом. Кретинизм характеризуется выраженной задержкой роста и своеобразной внешностью больного. В основе кретинизма лежит, как правило, аплазия щитовидной железы.
Тиреоидэктомия в эксперименте сопровождается отставанием в росте молодых животных, задержкой роста трубчатых костей и полового развития. Возникают отклонения от нормы во внешнем виде. Меняется конфигурация черепа - укорачивается передняя часть лица, а задняя приобретает шаровидную форму, останавливается развитие зубов. У собак конечности становятся толстыми, движения неуклюжими, прекращается рост шерсти. Развивается слизистый отек подкожной клетчатки вследствие задержки воды, хлорида натрия и накопления в соединительной ткани мукополисахаридов, обладающих гидрофильными свойствами. При хорошем содержании животные могут жить месяцы и годы.
При гипотиреозе наблюдаются следующие нарушения обмена веществ и функций органов.
Энергетический обмен. Уменьшается интенсивность окислительных процессов, снижается основной обмен.
Белковый обмен. Снижена интенсивность синтеза белка. Свидетельством этого является снижение скорости включения метионина в белки тканей. Повышен катаболизм аминокислот, снижено содержание РНК в тканях.
Углеводный обмен. Интенсивность обмена углеводов падает, повышается содержание гликогена в печени в связи со снижением активности фосфорилазы, а в результате ослабления активности гексокиназы уменьшается всасывание глюкозы в кишечнике. Следствием замедления окислительных процессов в тканях может быть развитие гиперкетонемии.
Обмен жиров. Снижена скорость синтеза холестерина в печени и надпочечниках, однако еще более замедляется его распад, что ведет к гиперхолестеринемии и способствует развитию атеросклероза.
После тиреоидэктомии у собак снижается возбудимость центральной нервной системы. У людей при гипотиреозах отмечаются замедление психических реакций, ослабление памяти, в тяжелых случаях - слабоумие.
Эндемический зоб. Особой формой гипотиреоза является эндемический зоб. Он развивается в определенных географических районах, где население получает с пищей недостаточное количество йода. Недостаток йода снижает синтез тиреоидных гормонов, что по механизму обратной связи усиливает секрецию ТТГ гипофизом. Это вызывает гиперплазию железы, что вначале компенсирует недостаток тиреоидных гормонов. Однако при продолжающемся дефиците йода эта компенсация оказывается недостаточной для образования тиреоидных гормонов, и развивается гипотиреоз, который в далеко зашедших случаях может перейти в микседему и кретинизм.
Нарушение секреции тиреокальцитонина. Тиреокальцитонин (ТКТ, он же кальцитонин) образуется в светлых клетках парафолликулярного эпителия щитовидной железы (так называемых С-клетках, обозначенных по названию гормона). Он оказывает эффект, противоположный действию паратгормона (ПГ): угнетает функцию остеокластов и усиливает их превращение в остеобласты, оказывает прямое действие на остеокласты через соответствующие рецепторы на этих клетках. В результате угнетается резорбция кости остеокластами. Помимо указанного действия, кальцитонин обладает кальцийуретическим и фосфоруретическим эффектом, а также увеличивает образование 1,25-дигидрокси-витамина D 3 , что усиливает абсорбцию кальция в кишечнике.
Увеличено образование ТКТ при аденомах и медуллярной аденокарциноме щитовидной железы, происходящих из С-клеток. Вторично нарушается образование ТКТ при гипер- и гипотиреозах. При гипертиреозах нарастает катаболизм белковой основы костной ткани, в связи с чем усиливается вымывание из кости кальция. Это включает механизмы обратной связи, которые, с одной стороны, тормозят образование ПГ, а с другой - усиливают секрецию ТКТ. Последний тормозит развитие остеопороза, но при длительном и тяжелом течении гипертиреоза истощается компенсаторное образование ТКТ и развивается остеопороз. При гипотиреозе кальций накапливается в костях.
5.Нарушение функций околощитовидных желез
Гиперпаратиреоз - синдром, вызываемый усилением функции паращитовидных желез. Встречается при паратиреоидной дистрофии (первичный гиперпаратиреоз, болезнь Реклингхаузена). В основе заболевания лежит образование аденом в околощитовидных железах. Понижение уровня кальция также стимулирует функцию железы. Поэтому происходит вторичная гиперплазия и гиперфункция этих желез при первичном нарушении функции почек, недостатке кальция в пище, потеря его во время беременности и лактации, при поносах, авитаминозе D. При выраженном гиперпаратиреозе костная ткань теряет кальций. Развивается остеопороз. Костная ткань заменяется фиброзной, становится мягкой (остеомаляция). В тканях лактат и цитрат кальция легко окисляются, поэтому кальций выпадает в осадок, образуя кальциевые отложения. Наряду с этим увеличивается выведение кальция с мочой и одновременно происходят обызвествление клеток канальциевого эпителия, выпадение фосфорнокислых и углекислых солей кальция в просвет канальцев. Иногда это является основой образования камней в мочевом тракте.
Гипопаратиреоз - синдром, развивающийся при угнетении функции паращитовидных желез. Синдром, возникающий при резистентности органа-мишени к ПГ, обозначают как псевдогипопаратиреоз. Наиболее выраженные явления гипопаратиреоза развиваются при паратиреоидэктомии. При этом у собак, кошек, обезьян в эксперименте и у человека (при случайном удалении во время операции) развиваются тяжелые расстройства, обычно приводящие к смерти. Эти нарушения характеризуются повышением мышечной возбудимости вплоть до развития приступа тетании в виде периодически возникающих тонических и клонических судорог с нарушением функции дыхания, сердечно-сосудистой деятельности, усилением моторики желудочно-кишечного тракта, развитием пилоро- и ларингоспазма.
6.. Нарушение функций надпочечников.
Кортикостероидная недостаточность может быть тотальной, когда выпадает действие всех гормонов, и частичной - при выпадении активности одного из гормонов коры надпочечников. Тотальная кортикостероидная недостаточность в эксперименте вызывается адреналэктомией. После адреналэктомии животное погибает при явлениях выраженной адинамии и гипотонии. Продолжительность жизни составляет от нескольких часов до нескольких суток. Если животное выживает, это свидетельствует о наличии дополнительной корковой ткани надпочечника. У людей острая тотальная недостаточность надпочечников (синдром Уотерхауса-Фридериксена) может возникать при некоторых инфекционных болезнях или нарушении кровообращения. В связи с быстрым выпадением функции надпочечников развивается коллапс и больные могут умереть в течение первых же суток.
Хроническая надпочечниковая недостаточность характерна для болезни Аддисона. Причиной ее развития чаще всего является туберкулезная инфекция или аутоиммунный процесс (аутоиммунный адреналит), лежащий, по-видимому, в основе патогенеза так называемой идиопатической атрофии коры надпочечников. В основе патофизиологических изменений, возникающих в результате прогрессирующей гибели ткани коры надпочечника, лежит комбинация недостаточности всех гормонов его коры. При этом наблюдаются: нарушения водного, минерального и углеводного обмена;расстройство функции сердечно-сосудистой системы; развитие адинамии (мышечная слабость); пигментация кожных покровов и слизистых оболочек, в связи с чем это заболевание называют еще бронзовой болезнью.
Водно-электролитный баланс. Нарушение водно-электролитного баланса связано главным образом с недостатком минералокортикоида - альдостерона и в меньшей степени глюкокортикоидов - кортизола и кортикостерона. Нарушение обмена электролитов сводится к перераспределению ионов натрия и калия между клетками тканей и внеклеточным депо. Натрий переходит из внеклеточного депо внутрь клетки, а калий - во внеклеточное пространство. Увеличение внутриклеточного натрия вызывает приток воды в клетку и ее отек. Уменьшение количества воды во внеклеточном пространстве может привести к дегидратации. В канальцах почек снижается реабсорбция натрия и он теряется с мочой. Ионы калия, наоборот, реабсорбируются более интенсивно, что вызывает увеличение калия во внеклеточной жидкости. В связи со снижением кровяного давления падает фильтрационное давление в клубочках почек, в результате чего уменьшается образование первичной мочи и снижается диурез. Потеря натрия обусловливает уменьшение активности симпатических окончаний, что является одним из механизмов развития адинамии и гипотонии. С другой стороны, снижение секреции кортизола, который совместно с катехоламинами регулирует тонус сосудистой стенки, является фактором, ведущим к развитию гипотонии. Увеличение содержания калия во внеклеточной жидкости приводит к нарушению функций скелетных мышц и сердечной мышцы (аритмии).
Углеводный обмен. Недостаток глюкокортикоидов вызывает гипогликемию в результате:
Снижения глюконеогенеза из белка за счет уменьшения активности некоторых трансаминаз и активности «ключевого» фермента глюконеогенеза - фосфоэнолпируваткарбоксилазы;
Увеличения активности инсулина, по отношению к которому глюкокортикоиды являются антагонистами: поэтому больные с недостаточностью надпочечников очень чувствительны к инсулину и введение обычных доз его всегда дает более выраженный эффект;
Уменьшения активации глюкозо-6-фосфатазы, что ведет к менее интенсивному поступлению в кровь глюкозы из клеток печени;
Снижения всасывания глюкозы в кишечнике в связи с нарушением соотношения между ионами натрия и калия. Проявляется гипогликемия приступами слабости, раздражительности, чувства голода, потливостью.
Сердечно-сосудистая система. Кортикостероидная недостаточность сопровождается снижением артериального давления. Это объясняется уменьшением объема циркулирующей крови; брадикардией, являющейся одной из причин снижения минутного объема крови; снижением сосудистого тонуса, в основе которого лежит падение чувствительности сосудистой стенки к адреналину и норадреналину и снижение тонуса сосудодвигательного центра в связи с общим уменьшением катаболизма белка, в частности, в ЦНС. Это приводит к менее интенсивному образованию аммиака, необходимого для поддержания нормального уровня возбудимости сосудодвигательного и дыхательного центров.
Адинамия. В основе мышечной слабости, кроме указанного выше нарушения сократительных свойств мышц, лежит и дефицит андростендиона (гормона, секретируемого сетчатой зоной коры надпочечников) в связи с прекращением его анаболического действия в отношении мышечных белков.
Пигментация. Возникает при аддисоновой болезни в связи с увеличением отложения меланина в коже и слизистых оболочках. При недостатке кортизола по механизму обратной связи усиливается также секреция АКТГ и бета-липотропина, который имеет в своей молекуле участок с такой же последовательностью аминокислот, какая имеется в молекуле меланофорного гормона. Поэтому большие количества АКТГ также оказывают некоторое меланофорное влияние.
Гиперкортикостероидизм (гиперкортицизм) -такие изменения в организме, которые соответствуют усилению функции коры надпочечников. Гиперкортикостероидизм может развиваться за счет избыточного образования (или повышения активности) одного или сразу нескольких гормонов. Наиболее часто встречаются следующие виды гиперкортикостероидизма: гиперкортизолизм, альдостеронизм и адре-ногенитальные синдромы.
Гиперкортизолизм - комплекс изменений в организме, вызываемых либо избыточным образованием кортизола в пучковой зоне коры надпочечников, либо повышением активности кортизола за счет уменьшения связывания его транскортином. Как указывалось выше, избыточное образование возможно при опухоли пучковой зоны одного из надпочечников, называемой глюкостеромой (первичный гиперкортизолизм). Возможно также нарушение центральных механизмов регуляции гипоталамо-гипофизарно-надпочечниковой системы. В этом случае усиливается образование кортиколиберина и, следовательно, секреция АКТГ (третичный гиперкортизолизм). Секреция АКТГ увеличивается и при опухоли передней доли гипофиза - базофильной аденоме (вторичный гиперкортизолизм). Возникающие при этом изменения составляют картину синдрома Иценко-Кушинга. Он характеризуется нарушениями углеводного, белкового, жирового, водно-солевого обмена и функции сердечно-сосудистой системы. У больных на коже боковой поверхности живота, бедрах, груди появляются полосы с фиолетовым оттенком, похожие на полосы растяжения у беременных. Характерно отложение жира в области туловища и лица («лунообразное» лицо).
Углеводный обмен. Гиперкортизолизм приводит к развитию гипергликемии. Одновременно в связи с усиленным образованием глюкозы увеличивается образование в печени гликогена, В свою очередь гипергликемия усиливает образование инсулина островковым аппаратом поджелудочной железы; в случаях функциональной неполноценности инсулярного аппарата его гиперфункция сменяется истощением и развитием сахарного диабета (так называемый стероидный диабет).
Белковый обмен. Усиливается катаболизм белков и тормозится их синтез преимущественно в мышцах и мезенхимальных элементах, что выражается в повышении выделения азота с мочой. В костной ткани в связи с нарушением образования белкового каркаса тормозится отложение солей кальция и развивается остеопороз.
Жировой обмен. Избыточное отложение жира вызвано, во-первых, гипергликемией, которая активирует синтез триглицеридов и уменьшает катаболизм в жировой ткани и, во-вторых, уменьшением окисления жирных кислот в печени в связи с увеличением в ней гликогена, что тормозит действие СТГ, активирующее окисление жира.
Водно-электролитный баланс. В связи с некоторыми минералокортикоидными свойствами кортизола и кортикостерона отмечаются изменения электролитного и водного баланса. В канальцах почек усиливается реабсорбция ионов натрия, что ведет к их задержке и некоторому увеличению концентрации натрия во внеклеточной жидкости. Одновременно уменьшается реабсорбция ионов калия в почках, вызывающая некоторую потерю калия. В связи с этими изменениями повышается содержание воды во внеклеточном пространстве. Нарушается также обмен кальция, тормозится его всасывание в кишечнике и усиливается экскреция с мочой. Это ведет к вторичному гиперпаратиреоидизму. Усиление секреции паратгормона активирует в кости переход стволовых костных клеток в остеокласты и тормозит превращение последних в остеобласты. В результате увеличивается количество остеокластов и как следствие - резорбция костной ткани и развитие остеопороза.
Сердечно-сосудистая система. Гиперкортизолизм приводит к повышению кровяного давления в результате: в увеличения объема крови; повышения чувствительности сосудистой стенки к крови; повышения чувствительности сосудистой стенки к адреналину и норадреналину вследствие увеличения содержания натрия и пермиссивной (т,е. облегчающей действие других гормонов) активности
глюкокортикоидов; усиления процесса возбуждения в ЦНС, по-видимому, в результате повышения концентрации аммиака в головном мозге, что ведет к усилению тонуса сосудодвигательного центра.
Таким образом, кровяное давление повышается в связи с действием различных механизмов. Однако однократное внутривенное введение глгакокортикоидов в эксперименте всегда вызывает снижение кровяного давления. Очевидно, только неоднократное их введение включает механизмы, приводящие к его повышению.
В связи с повышением кровяного давления увеличивается фильтрация в клубочках почек и одновременно тормозится реабсорбция воды за счет блокады действия АДГ, что вызывает повышение диуреза. Кортизол активирует развитие эритроцитов и нейтрофилов, но тормозит развитие лимфоцитов и эозинофилов и усиливает их апоптоз.
Альдостеронизм. Различают первичный и вторичный альдостеро-низм. Первичный альдостеронизм (синдром Конна) чаще всего сопровождается гормонально-активной аденомой клубочковой зоны, называемой альдостеромой, секретирующей избыточное количество альдостерона. Это приводит к усилению реабсорбции натрия в канальцах почек. Натрий задерживается в организме. Его концентрация во внеклеточном пространстве в большинстве случаев увеличивается. Одновременно в почках в связи с усилением реабсорбции натрия конкурентно тормозится реабсорбция калия, что способствует значительной потере внутриклеточного калия. Это сопровождается перераспределением ионов натрия и водорода.
Проявления альдостеронизма заключаются в следующем: повышение кровяного давления в связи с повышением тонуса артериол; это вызвано увеличением концентрации ионов натрия в клетках, что усиливает реакцию клеток на симпатические импульсы и потенцирует действие норадреналина; развитие мышечной слабости и временных параличей в связи с потерей калия; уменьшается сократимость мышц и возникают парезы и параличи, которые могут длиться на протяжении многих суток;
полиурия в связи со снижением концентрации калия в клетках, что уменьшает реакцию канальцевого эпителия почек на АДГ. Возможно, полиурия является одной из причин того, что при первичном альдостеронизме, несмотря на задержку натрия, не бывает отеков в отличие от вторичного альдостеронизма. Определенную роль играет и отсутствие застоя в венозной системе; гипокалиемический алкалоз; потеря ионов хлора (вместе с ионами калия) ведет к снижению их уровня в крови и компенсаторному увеличению в экстрацеллюлярном депо бикарбонатов (связывание избытка натрия); алкалоз может стать некомпенсированным и привести к развитию тетании; уменьшение в плазме крови концентрации ренина и ангиотензина II; это связано с гиперволемией, которая оказывает тормозящее влияние на секрецию ренина. Вторичный альдостеронизм появляется на фоне патологических процессов, развивающихся вне надпочечников: недостаточности правого сердца, цирроза печени, злокачественной гипертензии и др.
Адреногенитальные синдромы характеризуются изменениями, развивающимися при избыточной секреции андрогенов или эстрогенов сетчатой зоной коры надпочечников. Эти изменения зависят в значительной степени от пола, возраста больного и вида секретируемых гормонов. Различают два основных адреногенитальных синдрома: гетеросексуальный - избыточное образование у данного пола половых гормонов противоположного пола; изосексуальный - раннее или избыточное образование половых гормонов, присущих данному полу.
Избыточное образование андростендиона и адреностерона. Эти гормоны близки по своему биологическому действию к мужскому половому гормону. Их образование нарушается чаще всего и связано либо с опухолью сетчатой зоны (андростерома), либо с ее гиперплазией. Образовавшиеся гормоны по механизму обратной связи тормозят образование гонадотропных гормонов, что приводит к атрофии половых желез. У женщин под влиянием этих гормонов атрофируются женские первичные и вторичные половые признаки и развиваются мужские вторичные половые признаки (мускулинизация), в частности рост волос по мужскому типу (вирилизм). В связи с анаболическим действием этих гормонов на белковый обмен происходит усиленное развитие мускулатуры, и женщина приобретает мужское телосложение. Соответствующим образом меняется и психика больных. У мужчин больше выявляется анаболический эффект, а у мальчиков - преждевременное половое и физическое развитие.
Избыточное образование эстрогенов. Реже опухоль сетчатой зоны продуцирует эстрогены (кортикоэстрома). У девочек это вызывает преждевременное половое и физическое развитие. У мужчин развивается феминизация, в процессе которой исчезают мужские вторичные половые признаки и появляются женские. Меняются телосложение, голос, отложение жировой ткани, усиливается оволосение по женскому типу (гирсутизм).
Гиперфункция мозгового слоя надпочечников. Функция мозгового слоя усиливается, как правило, в экстремальных ситуациях, действии ноцицептивных раздражителей, когда происходит активация симпатико-адреналовой системы. Иногда в основе гиперфункции мозгового слоя надпочечников лежит образование опухоли из клеток мозгового слоя надпочечника или вненадпочечниковой хромаффинной ткани - хромаффиномы. Она чаще бывает доброкачественной (феохромоцитома) и реже злокачественной (феохромобластома). Опухоль встречается относительно редко. Однако среди больных артериальной гипертензией она встречается намного чаще. Клетки хромаффиномы секретируют катехоламины - адреналин, норадреналин, дофамин, иногда серотонин. Количество и соотношение секретируемых продуктов варьирует, что создает большие различия в клинических проявлениях заболевания.
Сердечно-сосудистый синдром проявляется прежде всего пароксизмальным или постоянным повышением артериального давления. Наблюдаются различные изменения деятельности сердца: тахикардия или брадикардия, нарушения ритма типа экстрасистолии, блокады пучка Гиса, мерцания предсердий.
Возможно развитие нерезко выраженного диабета, тиреотоксикоза. Описаны гиперхолестеринемии; для больных с феохромоцитомой типично раннее развитие атеросклероза.
Нервно-психический синдром проявляется во время пароксизмов головокружением, головной болью, галлюцинациями, повышенной возбудимостью нервной системы, судорогами.
Реже феохромоцитома сопровождается желудочно-кишечным синдромом, для которого характерны тошнота, рвота, запор, иногда изъявление стенки желудка или кишечника с последующим развитием кровотечения.
Гипофункция мозгового слоя надпочечников, по-видимому, может служить одним из патогенетических факторов гипотонических состояний.
7. . СД – это группа метаболистических (обменных) заболеваний, характеризующиеся гипергликемией, которая является результатом дефектов секреции инсулина, действия инсулина или обоих этих факторов (по определению Международного Экспертного Комитета по диагностике и классификации СД).выделяют следующие формы диабета:
первичный:
Сахарный диабет I типа – абсолютный дефицит секреции инсулина, из-за деструкции В-клеток поджелудочной железы, в котором выделяют иммуноопосредованный (инсулинозависимый ИСД) и идиопатический (этиология неизвестна, но чаще страдают африканцы и азиаты).
Сахарный диабет II типа от преобладающей инсулин-резистентности с относительным инсулин-дефицитом до дефекта секреции инсулина с инсулинрезистентностью, раньше называли ИНЗД.
Симптоматический, вторичный, сопровождающий эндокринные заболевания – акромегалию, болезнь Иценко-Кушинга, панкреатиты, болезни печени т др.
Диабет беременных – выявленный при беременности впервые.
У больных, страдающих СД 1 типа чаще всего выявляются диабетогенные гены гистосовместимости на 6-й хромосоме. Наследование полигенное или рецессивное, в результате программируется предрасположенность В-клеток поджелудочной железы к повреждению. В этиологии 1 типа имеют значение вирусы эпидемического паротита, кори, врожденной краснухи, аденовирусы, Коксаки, реовирусы, цитомегалии, Эпштейна-Барр. Возможно также поражение клеток химическими факторами, иммунными комплексами, цитокинами. В результате длительного деструктивного процесса к моменту полной клинической картины 85-90% В-клеток уже разрушены, что приводит к абсолютной недостаточности инсулина.
1 тип СД, как хроническое аутоиммунное заболевание имеет определенные стадии:
Стадия генетической предрасположенности;
Провоцирующее событие;
Стадия явных иммунологических аномалий (2мес – 2-3 года);
Стадия латентного диабета (клинических и лабораторных симптомов гипергликемии без нагрузок нет;
Явный диабет;
Терминальный диабет.
Для диабета 2 типа характерен аутосомно-доминантный тип наследования, причем нет четкой локализации (возможно 11 хромосома). Имеют значение еще и факторы: переедание, ожирение. Избыточное потребление пищи приводит к гиперсекреции инсулина, что способствует липогенезу и ожирению и со временем может вызвать декомпенсацию В-клеток. Полагают, что 2 тип обусловлен недостаточным эффектом биологически активного инсулина из-за генетического дефекта в пострецепторном аппарате инсулинозависимых тканей. Инсулиновая недостаточность может возникнуть при повышенном образовании комплексов инсулина с белками крови. Эта форма инсулина активна в основном в отношении жировой ткани, способствуя поглощению глюкозы жировой тканью. Инсулиновая недостаточность возможна вследствие повышенной активности ферментов, расщепляющих инсулин и образующихся в печени к началу пубертатного периода. К их чрезмерной активности может вести избыток СТГ, глюкокортикоидов, дефицит меди и цинка. При этом разрушается много инсулина.
К недостаточности инсулина могут привести хронические воспалительные процессы, при которых в кровь поступают многочисленные протеолитические ферменты, разрушающие инсулин, к образованию инсулина ведет образование аутоантител против него.
Диабет ставится при превышении уровня глюкозы натощак более 7.8 ммоль\л или при случайном определении более 11.1 ммоль\л.
Дефицит инсулина (абсолютный или относительный) приводит к энергетическому голоданию жировой и мышечной ткани. При этом компенсаторно увеличивается секреция контринсулярных гормонов (глюкагон).это приводит к расстройствам белкового, жирового, углеводного, водно-электролитного и кислотно-основного обменов.
Углеводный обмен. В гепатоцитах, липоцитах, миоцитах снижается активность глюкокиназы, за счет чего уменьшается синтез и увеличивается распад гликогена. Усиливается глюконеогенез (синтез глюкозы из жира и белка), повышается активность глюкозо-6-фосфатазы, увеличивается поступление глюкозы в кровь. В мышцах уменьшается образование и усиливается распад гликогена, увеличивается поступление молочной кислоты в кровь. Уменьшается синтез и усиливается распад белка, увеличивается выход аминокислот в кровь. А из-за нарушения транспортного белка нарушается диффузия глюкозы в жировую и мышечную ткани после еды. Тормозятся пентозофосфатный путь окисления глюкозы и образование НАДФ+. Нарушается работа цикла Кребса, окислительное фосфорилирование и возникает дефицит АТФ. Развиваются гипергликемия, аминоацидемия и лактацидемия (молочнокислый ацидоз).
Белковый обмен. Из-за недостаточности инсулина снижается синтез белка (нарушена сборка рибосом, снижается транспорт аминокислот в клетки (валин, лейцин, изолейцин). Снижается синтез ДНК, РНК и митотическая активность ряда клеток. Преобладают процессы катаболизма, особенно мышечной ткани, что сопровождается увеличением свободных аминокислот, калия и мочевины в крови и моче (отрицательный азотистый баланс). Для первого типа клинически проявляется снижением массы тела, снижением пластического, регенераторного потенциала организма, развиваются вторичные иммунодефициты и феномен «ленивых фагоцитов».
Жировой обмен. В жировой ткани уменьшается синтез триглицеридов и усиливается липолиз, при этом в крови повышается уровень СЖК, снижается масса тела (при первом типе). В печени содержание СЖК увеличивается, малая часть используется на синтез триглицеридов и вызывает жировую инфильтрацию печени. Большая же часть СЖК при отсутствии инсулина окисляется в печени до ацетил-КоА, из которого затем в условиях задержки ресинтеза жирных кислот из-за дефицита НАДФ+ и подавления цикла Кребса образуются кетоновые тела – ацетоуксусная и оксимасляная кислота и ацетон. Появляются гиперкетонемия и кетонурия. Гиперлипидемия приведет к угнетению использования глюкозы мышцами, что приводит к накоплению избытка глюкозы в крови. Избытки ацетоуксусной кислоты идут на синтез холестерина, что приводит к повышению его уровня в крови, ко всему тому в печени усилен синтез ЛПОНП и ЛПНП.
8.Нарушение функций половых желез
Гипогонадизм (гипофункция половых желез) проявляется либо угнетением функции семенных канальцев без нарушения продукции андрогенов, либо недостаточным образованием этих гормонов, либо сочетанием обоих процессов.
Кастрация. Наиболее полные проявления гипогонадизма развиваются после удаления половых желез. Кастрация в препубертатном периоде предупреждает развитие придаточных половых органов и вторичных половых признаков. Эта же операция после завершения развития сопровождается атрофией придаточных половых органов (семенных пузырьков, предстательной железы, препуциальных желез и др.) и вторичных половых признаков, уменьшением массы тела, в которых откладывается большое количество жира. Кости становятся более тонкими и длинными. Задерживается инволюция вилочковой железы. Гипофиз гипертрофируется, и в нем появляются так называемые клетки кастрации. В связи с выпадением тормозящего влияния андрогенов усиливается выделение гипофизом гонадотропных гормонов. У лиц, кастрированных до наступления половой зрелости, развивается евнухоидизм. При этом происходит чрезмерный рост костей в длину с запаздыванием заращения эпифизарных поясков. Это ведет к относительному увеличению длины конечностей. Наружные половые органы недоразвиты. Наблюдается скудный рост волос на теле и лице с женским типом оволосения на лобке. Мышцы недостаточно развиты и слабы, тембр голоса высокий. Распределение жира и строение таза имеют черты, свойственные женскому организму. Половое влечение {либидо) и способность к половому акту (потенция) отсутствуют. При кастрации зрелых мужчин изменения менее резки, так как рост, формирование скелета и половых органов уже закончились.
Гипергонадизм (усиление функции семенных желез) в препубертатном периоде приводит к преждевременному созреванию. Усиление функции семенников может быть вызвано повышением секреции гона-дотропинов, как правило, в связи с патологическими процессами в гипоталамусе (к ним относятся воспалительные процессы, опухоли области серого бугра) и опухолями, исходящими из клеток Лейдига. Более ранняя секреция андрогенов приводит к преждевременному развитию половых органов, лонного оволосения и полового влечения. Сначала мальчик быстро растет, а затем происходит задержка роста в результате преждевременного окостенения эпифизарных хрящей. В случаях преждевременного созревания, вызванного ранней секрецией гонадотропинов, стимулируется образование как андрогенов, так и сперматозоидов в семенных канальцах. При опухолях, исходящих из клеток Лейдига, образуются только андрогены. При этом угнетается сперматогенез, так как отсутствует секреция гонадотропинов, в первую очередь фолликулостимулирующего гормона.
Задержка полового созревания. В норме половое созревание у женщин происходит в возрасте 9-14 лет. Задержка наступления половой зрелости сопровождается недоразвитием вторичных половых органов. Матка, влагалище, фаллопиевы трубы, молочные железы остаются недоразвитыми. Во многих случаях недостаточность функции яичников сопровождается отставанием общего физического развития и в таких случаях обозначается как инфантилизм. Инфантилизм обычно является следствием недостаточности гипофиза, который не продуцирует не только гонадотропины, но и другие тропные гормоны, в результате чего задерживается рост и отмечается гипофункция надпочечников и щитовидной железы. Если же недостаточность ограничивается только яичниками, недоразвитие касается главным образом половой системы и сопровождается преимущественно евнухоидизмом, В обоих случаях наблюдается аменорея. Недостаточность яичников может быть следствием недостаточности гонадотропинов, рефрактерности яичников к этим гормонам или разрушения ткани яичников (при аутоиммунном оофорите или при облучении). В первом случае обнаруживают снижение, а во втором и третьем - повышение содержания гонадотропинов в моче.
Недостаток эстрогенов приводит к следующим изменениям:
Снижается способность вызывать гипертрофию и гиперплазию эпителиальной, мышечной и соединительной тканей;
Предупреждается развитие гиперемии и отека родовых путей, а также секреции слизистых желез;
Понижается чувствительность мышечной оболочки матки к окситоцину, что уменьшает ее сократительную способность;
Уменьшается гиперплазия канальцев и интерстициальной соедини тельной ткани в молочных железах.
Недостаточность гормонов желтого тела предупреждает возникновение изменений, обеспечивающих имплантацию оплодотворенного яйца в эндометрий матки,
Гиперфункция яичников. Этиологическими факторами гиперфункции яичников являются:
Патологические процессы в мозге (опухоль задней части подбугорья, водянка мозга, менингиты, энцефалиты, дефекты мозга), которые приводят к раздражению ядер подбугорья, стимулирующих гонадотропную функцию гипофиза и усиливающих неврогенным путем реакцию яичников на действие гонадотропинов. Предполагают, что несекретирующие опухоли эпифиза могут являться причиной преждевременного полового созревания, так как мелатонин эпифиза тормозит секрецию гонадотропинов;
Гормонально-активные опухоли яичников. К их числу относится гранулезоклеточная опухоль (фолликулома) из клеток гранулемы фолликула и текома из клеток, окружающих фолликул. Обычно эта опухоль продуцирует эстрогены, реже - андрогены. Поэтому их называют феминизирующими в первом случае и вирилизирующими - во втором;
Опухоль надпочечников, секретирующая эстрогены. В этом случае функция яичников по механизму обратной связи угнетается. Однако изменения в организме соответствуют таковым при гиперфункции. Результат гормональных расстройств зависит от основного механизма и возраста больного. Усиление функции яичников в препубертатном периоде приводит к преждевременному половому созреванию, которое заключается в развитии вторичных половых органов и признаков до 9-летнего возраста. Рано появляются менструации. Усиливается рост, который впоследствии задерживается в результате преждевременного окостенения эпифизарных хрящей. Идет накопление жира по женскому типу. Развиваются молочные железы и половые органы. В репродуктивном периоде выявляются расстройства менструального цикла.
Расстройство менструального цикла. Отсутствие менструаций у половозрелой женщины в генеративном периоде жизни называют вторичной аменореей. Другие виды расстройств выражаются в том, что менструация может возникать чаще, чем обычно, или редко, быть слишком обильной или скудной, а также сопровождаться необычной болезненностью.
Выделяют 4 основных патогенетических пути расстройства гормональной функции яичников, которые приводят к нарушениям менструального цикла:
Увеличенное выделение эстрогенов (гиперэстрогенизм);
Недостаточное выделение эстрогенов (гипоэстрогенизм);
Увеличенное выделение прогестерона (гиперлютеинизм);
Недостаточное выделение прогестерона (гиполютеинизм).
Любое из этих изменений приводит к нарушению последовательности включения различных гонадотропных и овариальных гормонов, регулирующих последовательность стадий менструального цикла.
Гипотиреоз (микседема) - заболевание, вызванное недостаточным обеспечением органов гормонами щитовидной железы. При гипотиреозе практически ничего не болит, но жизнь проходит мимо: ничего не радует, качество жизни больных гипотиреозом оставляет желать лучшего. Пациенты с гипотиреозом часто страдают от депрессивных состояний и зачастую сами не могут понять, что с ними происходит.
Симптомы гипотиреоза
Гипотиреоз чаще встречается у женщин. Симптомы гипотиреоза многие списывают на усталость, переутомление, на какие-то другие заболевания или текущую беременность, поэтому гипотиреоз редко выявляется сразу. Лишь резкая выраженность симптоматики и быстрое развитие гипотиреоза позволяют диагностировать его вовремя. Субклинический гипотиреоз зачастую долго остается нераспознанным. Проба с тиролиберином позволит выявить скрытые формы первичного гипотиреоза.
Как заподозрить гипотиреоз
При гипотиреозе длительное время беспокоят:
- Сонливость (больные гипотиреозом могут спать по 12 часов в сутки несколько дней кряду). При гипотиреозе мучает дневная сонливость.
- Зябкость без наличия каких-либо простудных заболеваний, снижение температуры тела, повышенная потливость.
- Снижение иммунитета, частые простудные, в том числе инфекционные заболевания (например, ).
- Общая вялость, приступы при гипотиреозе не редкость.
- Эмоциональная лабильность: раздражительность, плаксивость.
- Снижение памяти и работоспособности , быстрая утомляемость.
- Затруднение восприятия новой информации.
- Снижение скорости реакции, замедление рефлексов.
- Отёчность лица и конечностей (в отличие от других отёков при гипотиреозе не остается ямка при надавливании на переднюю поверхность голени).
- Бледность кожи, возможно с желтоватым оттенком.
- Тусклые глаза, ломкость и .
- Склонность к гипотензии (сниженному артериальному давлению).
- Утолщение языка, отпечатки зубов по его краям (симптом характерный не только для гипотиреоза, но и для заболеваний поджелудочной железы).
- Нарушение моторики желудка (гастростаз). При этом замедляется опорожнение желудка, беспокоит отрыжка, чувство тяжести в области желудка.
- Ощущение кома в горле и дискомфорта в области шеи (симптом необязательный).
- Сердцебиения или замедление сердечных сокращений, боли в области сердца.
- Необъяснимая прибавка в весе, несмотря на отсутствие превышения употребления суточной нормы калорий. Гипотиреоз вызывает резкое замедление обмена веществ, похудеть при гипотиреозе становится проблематично, но это возможно, если выполнять назначения врача и следующие .
- Повышенный уровень холестерина в крови может спровоцировать развитие атеросклероза.
- Иногда больных гипотиреозом беспокоят артралгии (боли в суставах).
Выраженность симптомов гипотиреоза зависит от степени тиреоидной недостаточности, индивидуальных особенностей организма.
При наличии сопутствующих заболеваний клиника гипотиреоза дополняется дополнительной симптоматикой.
Есть ли связь между гипотиреозом и раком молочной железы?
Гипотиреоз, как и другие хронические заболевания, повышает риск развития . Женщинам после сорока лет обязательно ежегодно делать маммографию молочных желез в двух проекциях, чтобы застать болезнь в самом начале и вовремя начать лечение. После 50 лет маммография выполняется уже раз в полгода, даже если женщину ничего не беспокоит, и она не страдает от гипотиреоза.
Как протекает гипотиреоз при беременности?
Во время беременности симптомы гипотиреоза могут усугубиться.
При отсутствии лечения или неправильном лечении гипотиреоза возможно развитие гипотиреоидной (микседематозной) комы. Летальность (смертность) при которой достигает 80 % в случае отсутствия адекватного лечения.
Особенно опасен врожденный гипотиреоз у детей, распознать и начать лечить его надо как можно раньше, а еще лучше - выявить скрытый гипотиреоз при подготовке к беременности, чтобы родить .
Причины гипотиреоза
Гипотиреоз различают первичный и вторичный.
- Первичный гипотиреоз развивается на фоне патологии самой щитовидной железы:
- При врожденных аномалиях или оперативном удалении щитовидной железы
- При воспалении щитовидной железы (тиреоидите)
- При повреждениях аутоиммунной природы или после введения радиоактивного йода
- При узловом или эндемическом зобе
- Хронических инфекциях в организме
- При недостатке йода в окружающей среде
- При лечении тиреостатиками (Мерказолил - действующее вещество Тиамазол).
- При приеме в пищу продуктов и лекарств, угнетающих функцию щитовидной железы (например, брюква, капуста, турнепс, салицилаты и сульфаниламидные препараты, трава чабреца при длительном применении).
Первичный аутоиммунный гипотиреоз может сочетаться с недостаточностью надпочечников, околощитовидной и поджелудочной желез. При гипотиреозе нередко развивается железодефицитная анемия. Возможно сочетание гипотиреоза, лактореи (в результате гиперпролактинемии) и аменореи (отсутствие менструаций).
- Вторичный и третичный (центральный) гипотиреоз вызван нарушениями функции гипофиза и гипоталамуса.
- При резистентности тканей к гормонам щитовидной железы, инактивации циркулирующих в крови Т3 (трийодтиронина) и Т4 (тироксина) или ТТГ (тиреотропного гормона) возникает периферический гипотиреоз. Симптомы гипотиреоза зачастую возникают при повышенном уровне и , вторые стимулируют в печени продукцию тироксинсвязывающего глобулина (ТСГ), и могут ослаблять эффекты тиреоидных гормонов.
Лечение гипотиреоза
После проведенного обследования уровня тиреотропного гормона, тироксина и трийодтиронина назначенного эндокринологом, по показаниям проводится заместительная терапия гипотиреоза синтетическими тиреоидными гормонами. Дозировку левотироксина или Эутирокса для лечения гипотиреоза определяет только врач. При отсутствии кардиальной патологии, при беременности, возрасте больного младше 50 лет для достижения эутиреоидного состояния назначается полная заместительная доза (без постепенного повышения). При вторичном гипотиреозе терапию имеющейся недостаточности коры надпочечников необходимо провести еще до назначения L- тироксина с целью предупреждения развития острой надпочечниковой недостаточности.
При несоблюдении рекомендаций по приему препарата достичь полной компенсации сложно. Это усугубляется еще и тем, что больные гипотиреозом часто находятся в состоянии депрессии, не слушают, что им говорят, пропускают прием лекарства. Поэтому лечение гипотиреоза должно быть комплексным, включающим коррекцию психологического состояния пациента.
При гипотиреозе, вызванном дефицитом йода, эффективен препарат Эндонорм (содержит органический йод). К применению Эндонорма имеются противопоказания, проконсультироваться с врачом.
Неплохо при гипотиреозе помогает метод компьютерной рефлексотерапии и акупунктура (разновидность рефлексотерапии), проводимая грамотными специалистами. Но при условии, что гипотиреоз не вызван органическим поражением ткани щитовидной железы.
Какие витамины можно пропить при гипотиреозе дополнительно?
Функцию щитовидной железы нормализуют и .
Диета при гипотиреозе
При гипотиреозе необходимо исключить из рациона продукты, угнетающие функцию щитовидной железы (перечислены выше). Препараты, содержащие сою, могут снизить всасывание левотироксина, и лечение гипотиреоза будет неэффективным.
Прием жиров при гипотиреозе надо тоже ограничить, так как они плохо усваиваются тканями и могут привести к развитию атеросклероза.
Питание при гипотиреозе должно быть сбалансированным, богатое витаминами и микроэлементами (особенно селеном). Для поднятия настроения желательно включить в рацион продукты, содержащие .
Если у вас обнаружен гипотиреоз, вам необходимо внести некоторые изменения в привычный образ жизни. В первую очередь, это касается питания
Продукты, стимулирующие обмен веществ
Гипотиреоз - расстройство функций щитовидной железы, в результате которого этот орган ослабевает и начинает вырабатывать меньшее количество гормонов.
Это заболевание не проходит бессимптомно, ведь гормональный фон оказывает влияние на метаболизм, а также на состояние нервной и сердечно-сосудистой систем человека. Развитие гипотиреоза может быть спровоцировано неправильным питанием, воздействием токсинов, стрессами и различными вредными привычками, которые негативным образом влияют на состояние здоровья человека в целом.
Какие симптомы указывают на гипотиреоз?
У человека, страдающего гипотиреозом, нарушается гормональное равновесие, что не может не сказываться на его самочувствии.
К основным симптомам гипотиреоза относятся:
- Резкие перепады настроения
- Повышенная чувствительность к холоду
- Увеличение или потеря веса
- Депрессия и нервное напряжение
- Нерегулярный менструальный цикл, слишком продолжительные менструации
- Запоры
- Хроническая усталость и слабость
- Сухость кожи
- Ломкие волосы и ногти, вялая кожа
- Выпадение волос
Как справиться с гипотиреозом, ускорив метаболизм
Решение проблемы гипотиреоза лежит в ускорении метаболизма человека. Именно от скорости метаболизма зависит, насколько эффективно наш организм способен получать из пищи энергию, необходимую для поддержания жизнедеятельности человека.
Состояние нашего метаболизма напрямую связано с здоровьем пищеварительной и сердечно-сосудистой систем. Реализация многих базовых процессов, протекающих в организме человека, зависит от обмена веществ.
В зависимости от наших привычек наш метаболизм может ускоряться и замедляться. Именно мы с вами решаем, каким будет наш обмен веществ. Так, ускорение метаболизма позволяет сбросить вес и улучшить состояние нашего здоровья в целом.
Как этого добиться? Очень просто - для этого необходимо включить в свой рацион полезные продукты, в которых содержатся стимулирующие обмен веществ микроэлементы.
Также большое значение имеет активный образ жизни и здоровый сон по 7-8 часов в день (без перерывов).
Продукты, которые помогут ускорить метаболизм и вылечить гипотиреоз
Если у тебя обнаружили гипотиреоз, тебе необходимо внести некоторые изменения в привычный образ жизни. В первую очередь, это касается питания. Это позволит тебе избежать набора веса и других неприятных проблем, которые появляются в результате уменьшения количества вырабатываемых щитовидной железой гормонов.
Продукты, о которых сейчас пойдёт речь, помогут стимулировать работу щитовидной железы:
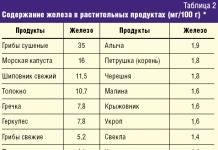
Пища с высоким содержанием йода
Для правильной работы щитовидной железы организму человека необходим йод. Во многих случаях причиной развития гипотиреоза является именно дефицит этого вещества.
Восполнить дефицит йода в организме тебе позволят следующие продукты:
- Морские водоросли
- Черника
- Натуральный йогурт
- Белая фасоль
- Клубника
- Гималайская соль
- Молочные продукты
- Картофель
- Bитаминные комплексы
Кокосовое масло
Кокосовое масло оказывает стимулирующее действие на метаболизм и щитовидную железу человека. Это позволяет увеличить количество вырабатываемых гормонов.

Оно отличается противогрибковыми свойствами и является хорошим антибиотиком. Так, кокосовое масло помогает справиться с такими микроорганизмами, как helicobacter pylori и candida.
Безусловно, очень важно выбирать качественное и органически чистое кокосовое масло. Рафинированное масло для этого не подходит, так как в результате обработки оно теряет свои полезные свойства.
Как его принимать? Начинать приём кокосового масла следует с 1 чайной ложки в день, постепенно увеличивая его количество до 3 столовых ложек.
Витамины группы В
Витамины группы В необходимы для нормальной работы щитовидной железы. У каждого из витаминов при этом имеется свой собственный «участок работы»:
- Тиамин (В1): рекомендуется принимать в случае гиперактивности щитовидной железы.
- Рибофлавин (В2): требуется организму человека для выработки необходимого количества гормонов.
- Ниацин (В3): необходим для нормальной работы клеток и желёз нашего организма.
- Пиридоксин (В6): дефицит этого витамина препятствует надлежащему использованию йода щитовидной железой.
- Кобаламин (В12): в результате гипотиреоза организм человека теряет способность к абсорбированию этого витамина. Проблема заключается в том, что его дефицит увеличивает риск развития заболеваний нервной системы.
Витамин D
Дефицит витамина D может провоцировать различные аутоиммунные заболевания, в том числе и расстройства функций щитовидной железы.
Восполнить дефицит этого витамина тебе помогут приём витаминных комплексов и небольшие солнечные ванны.
Цинк
Недостаток цинка в организме человека может стать причиной как и гипотиреоза, так и гипертиреоза. Этот минерал жизненно необходим нашего организму для правильной работы иммунной системы. Также цинк помогает нам регулировать вес.
Медь
Медь не только способна нормализовать работу щитовидной железы, но и увеличить количество красных клеток крови. Это позволяет справиться с такими проблемами, как сухость и вялость кожи, а также ломкость ногтей и волос.
Богатым источником меди является хлорофилл, который содержится в водорослях, зелёных салатах и овощах. Также можно приобрести хлорофилл в виде пищевых добавок.

Масла, содержащиеся в рыбе
Содержащиеся в различных видах рыбы масла позволяют регулировать выработку щитовидной железой гормонов.
Они являются богатым источником жирных кислот Омега-3. Это вещество успокаивает воспалительные процессы в организме человека и укрепляет здоровье сердечно-сосудистой системы.
Клетчатка
Пища с высоким содержанием клетчатки позволяет нам избежать лишнего веса и способствует снижению уровня сахара в крови.
Благодаря клетчатке улучшается наше пищеварение. Это вещество помогает нам контролировать аппетит и понижает уровень холестерина в крови.
Если ты заметила у себя симптомы гипотиреоза, необходимо обратиться за консультацией к медицинскому специалисту. Только он сможет поставить тебе точный диагноз.
Пища и пищевые добавки, а которых мы тебе рассказали, являются всего лишь дополнением лечения расстройства функций щитовидной железы. Поэтому их необходимо принимать, предварительно посоветовавшись с врачом. опубликовано
Гипотиреоз щитовидной железы заболевание достаточно коварно: его первичная симптоматика выражена слабо, а признаки развиваются медленно, поэтому больной зачастую подолгу не обращается за помощью к врачу. Гипотиреоз может вызывать нарушения со стороны центральной нервной системы, отеки, резкую прибавку в весе, синдром хронической усталости, снижение уровня либидо. В лечении, диета при гипотиреозе щитовидной железы обязательная для каждого пациента.
Какие основные правила следует соблюдать, подбирая питание при гипотиреозе щитовидной железы?
- Увеличьте употребление белка. Белок является основным "фундаментом" для построения и роста клеток организма. Белки принимают непосредственное активное участие в важнейших метаболических процессах, а нормальный обмен веществ особенно важен при нарушениях функций щитовидной железы. Поэтому рацион должен быть обогащен рыбой и морепродуктами, овощами, фруктами, нежирным мясом, злаковыми, орехами, молочными и кисломолочными продуктами. При этом употребление соевых продуктов должно быть резко ограничено, или исключено совсем. Откажитесь от жирного мяса и рыбы, не используйте в приготовлении блюд продукты, содержащие полиненасыщенные жирные кислоты (сало, сливочное масло, сливки, тропические растительные масла).
- Исключите простые углеводы. К ним относятся фастфуд, тесто, выпечка и рафинированные продукты (в частности, шлифованный рис). Такие углеводы резко повышают уровень глюкозы в крови, провоцируя активизацию гормона стресса и замедляя выработку других необходимых гормонов. Диета должна ограничивать привычные сладости, мучные изделия. Макаронные изделия допускаются лишь при условии их изготовления из твердых сортов пшеницы.
- Ограничьте питье жидкости. Привычные лечебные диеты и системы, направленные на снижение веса, предполагают обильное питье. Однако если имеется такая болезнь, как гипотиреоз щитовидной железы, это правило применяется с точностью до наоборот. Больному рекомендуется выпивать не более 1,5 л жидкости в день, включая чаи и травяные отвары. Это правило обусловлено фактором замедления выведения жидкости из организма, которое происходит из-за нарушения метаболических процессов. Большое количество потребляемой воды в сутки, почти всегда вызывает у больного умеренную или сильную отечность.
- Восполните запасы йода в организме. Некоторые люди предпочитают устранять йододефицит готовыми витаминными и минеральными комплексами, которые продаются в любой аптеке. Они назначаются врачом при дисфункциях и заболеваниях щитовидной железы, нарушениях метаболизма и эндокринных функций. Если же вы не сторонник применения медикаментозных препаратов, вам следует налегать на продукты, особенно обогащенные микроэлементом. Прежде всего, это морепродукты, морские водоросли и капуста, грецкие орехи, вишня, виноград, яблоки, сыр, молочные продукты, творог, свекла, морковь и томаты. Все эти продукты обогащены йодом при условии выращивания на качественной почве, и качественного кормления домашнего скота. Также, в качестве усиления вкуса при приготовлении блюд, рекомендуется применение йодированной соли.
- Обеспечьте свой организм комплексом витаминов и микроэлементов. Лечебное питание предполагает постоянное поступление необходимого количества витаминов и микроэлементов в организм. Необходимо составлять свой рацион таким образом, чтобы получить суточную потребность жизненно важных элементов с пищей. Допускается употребление поливитаминных комплексов, однако под строгим наблюдением и контролем лечащего врача.
- Потребляйте больше клетчатки. Клетчатка, или грубые пищевые волокна - ценный продукт для общего здоровья организма. При гипотиреозе щитовидной железы, ввиду резкого замедления обменных процессов, заболеванию часто сопутствуют запоры и нарушения работы кишечника. Клетчатка обладает мощнейшими сорбирующими свойствами, улучшает проходимость кишечника, нормализует стул. Таким образом, кишечник избавляется от шлаков и продуктов распада, которые могут подолгу накапливаться в его стенках и всасываться в кровь.
- Чашечка кофе Вам не повредит. Кофе отличается высоким содержанием магния и витаминов группы В, которые необходимо постоянно восполнять даже здоровому человеку. При гипотиреозе разрешается, и даже рекомендуется прием одной чашки некрепкого натурального кофе в день. Разумеется, речь идет не о растворимом кофе. А вот с чаем дела обстоят иначе - из-за содержания в них фтора, который в больших количествах пагубно воздействует на щитовидку, следует ограничить их употребление. Потребляемую воду лучше очищать с помощью специального фильтра.
- Регулируйте уровень холестерина в крови. Основой диеты, назначающейся при гипотиреозе щитовидной железы, является снижение уровня холестерина. Для того, чтобы регулировать этот процесс, нужно ограничить или полностью исключить потребление яичных желтков, некоторые сладости (особенно сгущенное молоко, жирные кремы и мороженое), копчености, колбасу, картофель фри, семена подсолнечника, чипсы, фастфуд. Вместе с тем, рекомендуется насыщать свой рацион продуктами, оказывающими обратный эффект, и обеспечивающими снижение холестерина: зерновые, бобовые, сухофрукты, авокадо, корень имбиря, клюква.
Диета при гипотиреозе не подразумевает резкого ограничения продуктов и перехода на особую пищу. Система питания остается вкусной и полезной, с применением некоторых определенных правил. Соблюдение лечебного питания благотворно влияет на метаболические процессы, и что немаловажно, смягчает симптомы заболевания у больного. Правильное питание насыщает клетки кислорода и снижает риск развития тяжелых форм болезни.
Для того, чтобы стимулировать выработку гормонов щитовидной железы и таким образом бороться с гипотиреозом, добавьте в свой рацион богатые йодом продукты.
Гипотиреоз – это расстройство, которое происходит, когда щитовидная железа ослаблена и не может вырабатывать достаточное количество гормонов.
Через такое изменение гормональной активности в организме возникает много симптомов. Например, сбои в метаболизме, нервных реакциях тела и кровообращения.
Развитие гипотиреоза связывают с неправильным рационом питания, воздействием токсинов, стресса и других вредных привычек на общее состояние здоровья.
Каковы симптомы гипотиреоза?
Человек с таким заболеванием постепенно начнет замечать определенные изменения в своем организме, вызванных дисбалансом гормонов.
Вот список самых распространенных симптомов гипотиреоза:
- Резкие перепады настроения
- Повышенная чувствительность к холоду
- Лишний вес или резкое похудение
- Депрессия и тревога
- Нерегулярные или болезненные менструации
- Проблемы с опорожнением
- Чувство усталости или слабость
- Сухая кожа
- Ломкие волосы и ногти
- Чрезмерное выпадение волос
Как преодолеть гипотиреоз и ускорить метаболизм?
Один из основных способов вылечить гипотиреоз – уменьшить его симптомы. Для этого нужно приучить себя к привычкам, которые улучшат метаболизм.
Обмен веществ – это набор определенных химических реакций, которые отвечают за преобразование энергии из пищи в топливо, необходимое организму для функционирования.
Также он связан со здоровьем сердца и сосудов, работой пищеварительной системы и многих других систем организма.
Хорошая новость в том, что метаболизм легко меняется и адаптируется к потребностям человека, если ему нужно потерять вес, и улучшить состояние здоровья.
Один из способов достичь этого – потреблять больше здоровой пищи, которая содержит соединения, стимулирующие работу щитовидной железы.
Также важно больше заниматься спортом и спать от семи до восьми часов в день без перерыва.
Продукты, которые ускоряют метаболизм и борются с гипотиреозом.
Если вам диагностировали гипотиреоз, нужно изменить свои пищевые привычки, чтобы не набирать лишний вес и предотвратить многим другим последствиям уменьшения количества гормонов, вырабатываемых щитовидной железой.
Все продукты и питательные вещества, о которых мы расскажем далее, прекрасно способствующие работе этой железы и помогают при гипотиреозе.
Продукты с высоким содержанием йода.
Такое питательное вещество как йод является очень важным для работы щитовидной железы. Его нехватка стала причиной многих известных случаев гипотиреоза.
Этот минерал содержится в таких продуктах:
- Водоросли
- черники
- белый йогурт
- белые бобы
- клубника
- гималайская соль
- молочные продукты
- картофель
- различные добавки
- кокосовое масло
Кокосовое масло может ускорить метаболизм и стимулировать выработку гормонов щитовидной железы.
Благодаря своим антибиотическим и противогрибковым свойствам она борется с такими бактериями, как хеликобактер пилори и грибков рода Candida.
Важно покупать на 100% органическое кокосовое масло, не прошедшей обработки.
Как употреблять кокосовое масло?
Сначала пейте по чайной ложке кокосового масла в день, а затем постепенно увеличьте дозу до трех ложек.
Витамины комплекса B
Все витамины группы B важны для того, чтобы поддерживать щитовидную железу в добром здравии, но каждый из них играет особую роль.
- Тиамин (B1) полезен, если у вас гиперактивность щитовидной железы.
- Рибофлавин (В2) важен для выработки гормонов щитовидной железы.
- Ниацин (В3) нужен, чтобы все клетки и железы организма работали должным образом.
- Пиридоксин (B6) очень важен, ведь без него щитовидная железа не может хорошо переработать йод.
- Кобаламина (B12). Гипотиреоз не дает этому витамину нормально усваиваться. Это проблема, ведь дефицит B12 увеличивает риск развития неврологических заболеваний.
Витамин D
Недостаток витамина D обычно связывают с определенными аутоиммунными расстройствами, в том числе проблемами со щитовидной железой.
Его можно употреблять в виде добавок или просто проводить несколько минут на солнце каждый день.
Цинк
И гипотиреоз, и гипертиреоз может возникать по причине дефицита цинка в организме.
Этот минерал улучшает защитные реакции иммунной системы и также помогает похудеть.
Медь
Медь помогает сбалансировать работу щитовидной железы и борется с такими симптомами, как снижение количества красных кровяных телец, ослабление кожи, а также проблемы с ногтями и волосами.
Отличным источником меди является хлорофилл, который содержится в водорослях, зеленых овощах и добавках.
Рыбий жир
Клетчатка
Продукты с высоким содержанием клетчатки – это отличный способ предотвратить появление лишнего веса и снизить уровень сахара в крови.
Клетчатка улучшает пищеварение, помогает контролировать аппетит и снижает уровень холестерина в организме.
Если вы замечаете у себя симптомы гипотиреоза, лучше обратиться к врачу, чтобы узнать точный диагноз.
Продукты, о которых мы рассказали в этой статье, должны быть лишь дополнением к здоровому рациону питания, а вот за ним всегда должен следить специалист.